Диплом: Маркетинговые подходы к ценообразованию на медицинские услуги
Первый этап – это постановка цели. ЛПУ должно знать, чего оно хочет добиться
своей политикой ценообразования. Это может быть и расширение сферы
предоставляемых услуг, и привлечение потребителей (пациентов), и получение
прибыли от предоставления платных медицинских услуг. Цели ценообразования
должны быть увязаны с целями организации (учреждения) и отражать их.
Например, в частной клинике, ориентированной на обеспеченных покупателей
(пациентов), основной целью является получение прибыли с помощью оказания
дорогостоящих медицинских услуг. Другие ЛПУ ставят своей целью привлечение
массового пациента с помощью снижения цены по сравнению с конкурентами при
одинаковом качестве лечения. Здесь основная цель ценообразования – снижение
цены. Существует три основные цели ценообразования, из которых учреждение
здравоохранения может выбирать необходимую: основанные на продаже; основанные
на получении прибыли; основанные на существующем положении.
Общая политика ценообразования определяется тем, каким методом пользуется ЛПУ
при определении цен. Существуют различные методы ценообразования: теория
спроса и предложения, теория трудовой стоимости, теория полезности, теория
издержек производства и другие.
Эластичность спроса – основной фактор в определении ценовой политики фирмы.
Если спрос эластичен, то при понижении цен общий доход фирмы будет
возрастать, а при повышении – снижаться. При низкой эластичности спроса
колебания в уровне доходов прямо пропорциональны росту и сокращению цен.
Ценовая эластичность спроса показывает, как изменения в ценах влияет на объем
сбыта. Она определяется по формуле: отношение изменения величины спроса (в %) к
изменению цен (в %). Когда показатель < 1, то спрос низкой эластичности. В
случаях, когда ценовая эластичность превышает единицу, говорят об эластичности
спроса. Степень эластичности спроса зависит от возможности замены и важности
потребности. Если потребитель считает, что товар можно заменить другим,
аналогичным, то спрос на такой товар эластичный и зависит от изменений в цене.
ЛПУ при определении политики ценообразовании также должно исходить из
контингента покупателей, для которых предназначена данная медицинская услуга,
особенно, если это платные услуги. Если кто-то сможет платить достаточно
высокую цену за проведение какой-либо процедуры, даже если потребность в ее
проведении не является жизненно важной (например, проведение косметической
операции), то кто-то другой не сможет заплатить даже за жизненно важную
операцию. ЛПУ никогда не должно забывать, что оно по сути, некоммерческое
учреждение. Таким образом, ценовая политика увязывается с целевыми
ориентациями компании. Рыночный сегмент дорогостоящих медицинских услуг,
включающий богатых пациентов, будет ожидать высоких цен, а рынок пациентов со
средними доходами будет либо ожидать понижения цен на данном сегменте рынка,
либо искать иного производителя, способного удовлетворить его запросы.
Следующий этап – это непосредственно разработка ценовой стратегии. При
разработке ценовой стратегии необходимо учитывать цели ценообразования,
политику ценообразования, метод и другие факторы. Ценовая стратегия
базируется на издержках, спросе и конкуренции. Типичным представителем,
использующим ценовую стратегию, основанную на издержках, является
государственное (муниципальное) медицинское учреждение. В этом случае цены
определяются путем расчета издержек обслуживания и накладных расходов, а
обычно в рыночном варианте еще добавляется и прибыль. Однако в настоящее
время издержки на оказание услуг ЛПУ выше устанавливаемой ими цены иногда в
несколько раз, и смысл такого ценообразования лишь в том, чтобы все усилия
ЛПУ направлялись на снижение издержек как основной составляющей.
В рамках стратегии, основанной на спросе, специалист по маркетингу определяет
цены после изучения рынка и цен на нем.
В рамках стратегии ценообразовании, основанной на конкуренции, цены могут
быть выше рыночных, ниже рыночных и на уровне рыночных. Это зависит от того,
какое положение на рынке занимают конкуренты, каково положение на рынке
данного ЛПУ и от того, как конкуренты будут реагировать на изменение цен этим
ЛПУ.
У нас в стране цены на рынке медицинских услуг, как правило, ниже
себестоимости, так как определяются государственными медицинскими
учреждениями. Разницу выплачивает или государство или пациент, или ЛПУ
вынуждено не долечивать пациента в связи с нехваткой денег.
Реализация ценовой стратегии может осуществляться путем использования: единых
цен; гибких цен; престижных цен; цен, обеспечивающих долю прибыли ниже, чем
она могла бы быть; диапазона цен, рассчитанного на разные слои населения;
приспособления цен, осуществляемого посредством изменений в прейскурантах,
оговорок, наценок, скидок, компенсаций.
Например, в договорах цены на медицинские услуги могут быть определены в
долларовом эквиваленте, оговоркой которых является их перевод по курсу ММВБ
на момент покупки.
На решение руководства учреждения в области ценообразования оказывает влияние
многие факторы. Маркетинговые цели и издержки фирмы служат лишь
приблизительными ориентирами для определения цен на услуги. Прежде чем
установить окончательную цену, организация учитывает также степень
государственного регулирования, уровень и динамику спроса, характер
конкуренции. Независимо от того, каким образом ведется формирование цен на
продукты, во внимание принимаются некоторые критерии, определяющие отклонения
уровня цен вверх или вниз от потребительской стоимости. Критерии эти
разделяются на внутренние (зависящие от самого производителя, от деятельности
его руководства и коллектива), и внешние (не зависящие от фирмы).
К внутренним критериям можно отнести, например:
- рекламу (чем удачнее, оригинальнее реклама, тем цена услуги выше);
- специфику производимых услуг (чем уникальнее качество, тем цена выше);
- организацию сервиса при оказании услуг и др.
К внешним критериям обычно относят следующие:
- политическая стабильность страны;
- отсутствие на свободном рынке каких-либо необходимых ресурсов
(трудовых, материальных, финансовых);
- характер регулирования экономики государством;
- уровень и динамика инфляции;
- объем и отличительные черты существующего и перспективного спроса;
- наличие и уровень конкуренции между производителями однородной
продукции и др.
Из выше сказанного можно сделать вывод, что применение нового механизма
хозяйствования поставило перед здравоохранением новые задачи, решение которых
необходимо для выживания в условиях рынка. Если раньше ЛПУ не задумывались
над ценами оказываемых услуг, то в настоящее время для успешной деятельности
учреждений здравоохранения необходима разработка схем стратегии
ценообразования. При этом существуют различные подходы в ценообразовании.
Медицинское учреждение должно выбрать свой путь в ценообразовании, который
более всего соответствовал бы целям данного медицинского учреждения и
способствовал достаточному финансированию его деятельности.
2.3 Схема ценообразования.
Переход к рыночной экономике вызвал коренную перестройку системы
ценообразования во всех отраслях народного хозяйства.
Потребности практического здравоохранения явились мощным стимулом для
активизации по проблемам стоимостных оценок в медицине. К настоящему времени
опробованы и внедрены в практику многие методики определения цен на
медицинские услуги, изданы соответствующие указания и рекомендации.
Основная схема ценообразования включает следующие этапы:
1. Подготовительный этап – конкретизация задач и выбор метода
ценообразования, инструктивно-методическая работа.
2. Этап сбора первичной информации и оперативного экономического анализа
– определение количественных и качественных характеристик обслуживания
больных, показателей состояния и использования основных фондов.
3. Этап определения себестоимости – расчет затрат на заработную плату,
прямых, косвенных и накладных расходов.
4. Этап формирования цены – включение в структуру цены коэффициента
рентабельности, поправочных коэффициентов (надбавка – скидка), заключительная
экспертная оценка, калькуляция цены и оформление прейскуранта.
5. Этап коррекционной работы – ввод инфляционных коэффициентов, расчет
цен на вновь вводимые услуги, использование новых методик ценообразования.
На подготовительном этапе формируется цели и задачи ценообразования. Цели
ценообразования могут быть различными. Например, обеспечение выживаемости
организации, завоевание лидерства по показателям доли рынка и качества.
Основными задачами являются:
назначение цены (на основе «бюджетных оценок, договорная, свободная, цена для
расчета со страховыми организациями и т.д.);
условия оказания и оплаты медицинских услуг (кому, где, когда будет
оказываться данная услуга, кто и каким образом будет ее оплачивать);
вид калькуляционного объекта (детальная услуга, простая, комплексная
медицинская услуга и т.д.);
метод расчета цены (затратный, нормативный, гонорарный и т.д.).
От качества выполнения этапа сбора первичной информации и оперативного
экономического анализа зависит достоверность конечных результатов. Из
общепринятых форм отчетности специалистами собирается необходимая для анализа
информация, рассчитываются все экономические показатели учреждения, которые в
дальнейшем используются для расчета цены на медицинские услуги.
Этап определения себестоимости включает в себя расчет затрат на заработную
плату, прямых, косвенных и накладных расходов на оказание медицинской услуги.
Расчет заработной платы традиционно складывается из двух основных моментов:
определение трудозатрат на оказание услуги и вычисление стоимости единицы
трудоемкости.
Прямые затраты – это затраты которые остаются неизменными, каким бы не было
количество произведенных услуг (плата за аренду помещения, затраты на
оборудования, на выплату заработной платы).
Косвенные затраты – непостоянные затраты, обеспечивающие условия для
проведения диагностических исследований и лечебных процедур. К ним также
относятся затраты на функционирование административно-хозяйственного
персонала.
В накладных расходах учитываются затраты, связанные с данной медицинской
услугой (хозяйственные, командировочные и прочие расходы).
После определения основных элементов затрат начинается этап формирования цены.
Цен включает в себя все затраты на производство медицинской услуги –
себестоимость и прибыль.
Прибыль (доход) и рентабельность являются одним из важнейших показателей,
характеризующих эффективность здравоохранения. Прибыль рассчитывается путем
умножения себестоимости на нормативный процент рентабельности.
Рентабельность оказываемых учреждением здравоохранения услуг определяется по
следующей формуле:
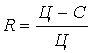
R=(Ц-С)/Ц,
где R – рентабельность оказываемых услуг;
Ц – цена оказываемых услуг;
С – себестоимость оказываемых услуг.
Размер рентабельности определяется в размере до 25%. Но в настоящее время это
ограничение не действует. Минздрав РФ указал 25% прибыли в цене медицинской
услуги как рекомендательную цифру. Предела рентабельности нет. Однако нужно
знать, что найдется пациент, который будет готов заплатить такую цену.
Далее наиболее грамотными экономистами и клиницистами проводится
заключительная экспертная оценка. Цель экспертизы – логическая и механическая
проверка прейскуранта.
Оформление документации – техническая работа, которой завершается расчет цен.
Основными итоговыми документами по расчету цен являются калькуляционные листы
и прейскурант. Калькуляционный лист это очень важный и подробный документ по
которому контролируется правильность расчетов и проводится их коррекция.
Прейскурант выполняет роль «визитной карточки» цены – в нем указываются
порядковый номер, код, калькуляционный объект, калькуляционная единица и
прейскурантная цена.
Текущая коррекция цен – необходимое условие соответствия прейскуранта
меняющимся экономическим условиям. Эта работа должна проводиться регулярно,
не реже одного раза в квартал, а при необходимости и чаще. Для коррекции цен
необходимо учитывать как минимум три основных фактора: уровень инфляции,
изменение масштаба цен и покупательскую способность населения. Рост цен не
всегда напрямую коррелирует с уровнем инфляции, поэтому необходим учет
масштаба цен и степени чувствительности спроса к изменению цен. Текущую
коррекцию удобнее всего проводить с использованием ЭВМ, что позволит избежать
ошибок и сделать прейскурант динамичным, гибким, соответствующим реальной
экономической ситуации.
2.4 Виды цен.
2.4.1 Цены на новые медицинские услуги.
Снятие «сливок» на рынке, то есть установление с самого начала
продвижения новой услуги с высокой ценой, в расчете на пациентов, готовых
оплатить эту услугу. Данный вариант цены обычно применяют, когда речь идет о
внедрении услуги происходит на таком сегменте рынка, где спрос не зависит от
динамики цен. Такой подход оправдан, если есть уверенность в том, что в
ближайшее время не появится аналогичная услуга. Кроме того, это возможно, когда
разработка услуги имеет под собой мощную финансовую основу, новейшее
оборудование и дорогостоящие НИОКР. В этом случае для конкурентов издержки для
освоения аналогичной услуги оказываются слишком высокими. Сущность данной
политики – максимизировать прибыль.
Цена внедрения и проникновения на рынок медицинских услуг предполагает,
что медицинское учреждение устанавливает на новую услугу заниженную цену, чтобы
привлечь как можно большее внимание пациентов и завоевать большую долю рынка.
Установлению низкой цены способствуют следующие условия: пациентов привлекают
низкие цены, что ведет к расширению объема услуг, и напротив, подобные низкие
цены часто затруднительны для существующих и потенциальных конкурентов. Если
выбран такой путь, то нужно быть твердо уверенным в том, что конкуренты не
смогут быстро прореагировать на уменьшение цен и существенно снизить цены на
свои услуги.
Цена лидера на рынке медицинских услуг – данный вариант требует учитывать
политику цен лидера в отрасли. Цена на новую услугу может отклоняться от цены
медицинского учреждения – лидера, но только в определенных пределах, которые
обусловливаются новыми уникальными характеристиками предполагаемой вами услуги
по сравнению с существующими услугами лидера.
Чем меньше отличий вашей новой услуги от большинства предлагаемых услуг на
конкретном рынке, тем ближе уровень цен на новые услуги к отраслевым
«стандартам». Есть еще одно обстоятельство, предопределяющее необходимость
использования этого подхода. Если медицинское учреждение сравнительно
небольшое, то лучше устанавливать цены по аналогии с ценами лидеров.
«Психологическая» цена – цена, которая устанавливается ниже круглой
цифры. Многие маркетологи считают, что цена должна выражаться нечетным числом.
Данный подход очень популярен по нескольким причинам, в частности, потребителям
нравится получать сдачу, им кажется, что это снижение цены, что учреждение идет
на встречу своим пациентам.
Престижная цена – такого рода цены устанавливаются, как правило, на
«модные» медицинские услуги (пластические операции лица и т.п.). Чтобы
установить такие цены, нужно быть уверенным в высокой репутации медицинского
учреждения и в том, что в данный момент имеющиеся на рынке подобного рода
услуги не обладают теми особенными свойствами, которые вы предлагаете. Практика
показывает, что в таких случаях пациент готов платить более высокую цену и
приобретать услугу только по цене не ниже определенного уровня.
2.4.2 Цены на уже имеющиеся на рынке медицинские услуги.
В современных условиях цены на медицинские услуги, которые уже давно
предлагаются на рынке, не могут устанавливаться в отрыве т постоянного
совершенствования качества услуг. Естественно, все эти изменения должны
производиться с учетом требований маркетинга, в соответствии с запросами и
предпочтениями конкретных групп пациентов. Качественное совершенствование
оказываемых услуг в отрыве от нужд и желаний конкретных пациентов сегодня
вещь бессмысленная.
В решении этого вопроса значительное место отводиться маркетингу. Самое
главное для медицинского учреждения – правильная выработка метода
ценообразования. От того, какой подход выбран, зависят уровень прибыльности
учреждения, возможность конкурировать с другими, а также постоянно привлекать
к себе пациентов.
Перечислим основные виды цен, которые можно устанавливать на медицинские услуги.
Скользящая падающая цена на медицинские услуги.
Определяющим фактором при выборе такого подхода является соотношение спроса и
предложения. По мере насыщения рынка медицинскими услугами происходит
постепенное снижение цен. При определении перспективы в этом направлении
руководителю медицинского учреждения необходимо проанализировать темпы роста
оказываемых медицинских услуг, сопоставить с динамикой емкости рынка (прежде
всего – по темпам изменения доходов потенциальных пациентов) и затем
определить на сколько процентов предстоит снизить цены в предстоящий период,
чтобы обеспечить устойчивый объем реализации услуг. Данный вариант цены
рассчитан на массовый спрос, на большую группу пациентов. Условия рыночной
конкуренции здесь характеризуется высокой чувствительностью (эластичностью)
потребительского спроса к изменению цен. Поэтому некоторое понижение цен –
один из способов привлечения пациентов.
Но этот подход требует постоянного снижения издержек на одну услугу как за
счет приобретения новой аппаратуры, оборудования, так и за счет увеличения
объема оказываемых медицинских услуг. Этот вариант называют “экономией на
масштабе”.
Цена сегмента рынка. Безусловно, разные группы пациентов могут платить за
одну и ту же услугу разную цену. Пациенты с высоким уровнем денежного дохода
могут позволить себе заплатить за услугу высокую цену, поскольку на них сильно
действуют такие, например, факты, что в данном медицинском учреждении лечились
известные артисты, политики и прочие представители «элиты»; они предъявляют
повышенные требования к интерьеру помещения и т.п.
Люди же среднего достатка, естественно, будут вести себя по- другому .
Поэтому, учитывая эти факторы, можно менять цены на услуги в зависимости от
того, кому данные услуги предназначены. Следовательно, необходимо выбрать
четко определенный круг пациентов, с которыми будет работать медицинское
учреждение и которые готовы платить за получаемые услуги.
Гибкая цена. Устанавливается в зависимости от конъюктуры рынка
медицинских услуг на данный момент времени. Использование такого подхода
оправдано, если возможны сильные колебания спроса и предложения в относительно
короткие промежутки времени (например, следует противостоять новым конкурентам,
внедряющимся на рынок, применяя специальную заниженную цену, уникальное
медицинское оборудование). Гибкая цена рассматривается как один из составных
элементов системы маркетинга и продвижения услуги на рынок.
Преимущественная цена. Этот вид позволит сохранить позиции и
преимущества по отношению к уже имеющимся и новым конкурентам. В рамках этого
подхода главная цель руководства учреждения – затруднить внедрение на рынок
новых конкурентов, заставить их платить слишком высокую цену за право внедрения
и, таким образом, сохранить за собой значительную долю рынка в будущем.
Рассмотренные виды цен, бесспорно следует использовать для повышения
конкурентоспособности медицинского учреждения. Роль маркетинга в этом вопросе
заключается в выбор оптимального подхода к установлению цен на оказываемые
услуги, обеспечивающего перспективы их реализации, а также получение прибыли.
Важно одновременно с выбором одного из подходов к ценообразования предпринять
и другие меры по продвижению медицинских услуг на рынок для того, чтобы была
обеспечена обратная связь, позволяющая руководству учреждения вносить
изменения в ценовую стратегию.
2.5 Общая характеристика методик ценообразования.
В экономической теории в подходе к проблемам ценообразования к сегодняшнему
дню четко обозначились следующие основные направления: теория спроса и
предложения, теория полезности, теория трудовой стоимости, теория издержек
производства и др.
Учеными и практиками экономики, организации и управления здравоохранением в
вопросах ценообразования медицинских услуг используются в той или иной
степени три из пяти сложившихся направлений: теория спроса и предложения,
теория трудовой стоимости, теория издержек производства. Теория полезности и
ее современный вариант, теория предельной полезности медициной отбрасывается.
Изучая процессы ценообразования каждый сталкивается с тем, что цена товаров
находится в зависимости от спроса и предложения. Цена товара прямо
пропорциональна спросу на него и обратно пропорциональна его количеству.
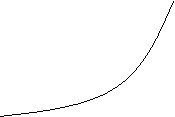
На рисунке 1 показано две кривые: кривая спроса (а) и кривая предложения (б)
цена

а б
с

объем продаж
Из этого рисунка видно, что чем больше цена товара, тем меньше спрос на него
и, наоборот, чем цена товара меньше, тем предложение меньше. Кривая спроса и
кривая предложения пересекаются в точке С. В этой точке спрос на товары
соответствует предложению, а цена всех устраивает. Эта точка С называется
точкой равновесной цены. Именно по этой цене и будут продаваться товары на
рынке в соответствии с теорией спроса и предложения.
Насколько же методика ценообразования на основе спроса и предложения
применима к здравоохранению. В соответствии с логикой теории спроса и
предложения чем выше заболеваемость, тем более высокой должна была бы быть
цена медицинской услуги. Особенно большой взлет цен должен был бы наблюдаться
при эпидемиях, когда спрос на медицинские услуги значительно превышает
предложение. Если в медицинском ценообразования применять закон спроса и
предложения, то уровень доходов врачей будет зависеть от заболеваемости и
потребности на медицинские услуги. Если доход врачей будет снижаться с
сокращением спроса на медицинские услуги, то у них может возникнуть желание
поддерживать спрос на достаточно высоком уровне, так как от этого будет
зависеть их финансовое положение. Далее, по законам маркетинга для социально-
экономической самозащиты своих интересов медики должны были бы принимать
меры: Работать на опережение возможной неблагоприятной для них рыночной
ситуации и заранее моделировать желаемую им рыночную коньюктуру. А это
означает, что они должны были бы приветствовать появление и рост
заболеваемости, так как это позволило бы стабильно заполнять приемные
пациентами. Но такое возбуждение экономического интереса у производителей
медицинских услуг противоречит профессиональному предназначению врача и
поэтому несовместимо с медициной. Но общество со своей стороны не должно
подталкивать медиков, принуждать их к насилию над своей профессиональной
совестью. Общество в целях ограждения врачей от диктата закона спроса и
предложения должно вывести медицинскую деятельность из орбиты рыночной
зависимости, создать врачам условия для нормального труда и воспроизводства
медицинской деятельности, а также нормального жизненного обустройства врачей
и их семей.
Недостаточная возможность объяснить формирование цен на основе спроса и
предложения побудило экономистов начать поиск объективной основы цен, то есть
центра, к которому они тяготеют, непосредственно в свойствах самого товара.
Товары, с одной стороны, являются полезными вещами, полезными услугами, а с
другой – продуктами производства, изготовление которых требует определенного
количества труда, затрачиваемого на их производство. Развитие первой точки
зрения привело к теории полезности, второй – к теории трудовой стоимости.
Сторонники первой теории считают, что чем полезнее продукт для человека, тем
выше должна быть его стоимость и цена. Согласно составленной ими шкале
потребностей, самую высокую стоимость должны были бы иметь пищевые продукты,
а низкую – предметы роскоши. На самом деле все совершенно иначе. В виду этого
несоответствия теории полезности общеизвестным фактом, многие экономисты
пришли к выводу, что полезность не может быть тем общим, что делает товары
соизмеримыми и определяет закон движения цен. На этом основании теория
полезности была признана несостоятельной. Абсурдность данной теории наиболее
ярко видна в медицине. Нельзя объяснить более высокую цену за операцию на
желудке тем, что она полезнее, чем лечение зуба. К тому же медицинские услуги
качественно разнородны, несоизмеримы и не взаимозаменяемы. То, что полезно
для одного пациента, может быть опасно для другого.
Таким образом, объяснить ценообразование в медицине на основе теории
полезности невозможно.
Обратимся к теории трудовой стоимости. Остановимся на некоторых ее
положениях, имеющих непосредственное отношение к методическим подходам
исследования стоимости и цены медицинской услуги. Теория трудовой стоимости
использует следующие основные экономические категории, взаимосвязанные друг с
другом: общественно необходимые затраты, цена, издержки производства,
рыночная стоимость, рыночная цена и т.д. Согласно этой теории, стоимость
товара определяется количеством труда, затраченного на его производство. Цена
является денежным выражением стоимости. Чем больше труда требуется для
изготовления того или иного товара, тем выше его стоимость и наоборот. Обмен
товаров должен совершаться в соответствии с количеством общественно
необходимого труда, затраченного на их производство. Закон стоимости требует,
во-первых, чтобы на производство товара затрачивалось не более общественно
необходимого времени; во-вторых, эквивалентного обмена товаров в среднем; в-
третьих, чтобы сумма цен, являющихся денежным выражением стоимости, была
равна сумме стоимостей.
При анализе использования этой теории в медицине необходимо обратить внимание
на неординарность такого товара как медицинская услуга. Затраты труда, как и
везде, должны быть общественно необходимыми, общественно признаваемыми. Это
общественная признаваемость должна выражаться в согласии общества обеспечить
в обмен на предоставляемые обществу в целом и личности в отдельности
медицинской услуги возможность нормального производства и воспроизводства на
общественно нормальном уровне. Рынок не может быть мерилом потребности
общества в медицинской помощи и регулировать функционирование медицинского
производства. Одно из объяснений этому состоит в том, что рынок имеет дело
только с платежеспособными покупателями. Неплатежеспособных он просто
выталкивает из рыночного потребления. Поэтому рыночный спрос не отражает
полного, истинного спроса общества на те или иные товары или услуги.
При этом возникает вопрос - на какой спрос должна ориентироваться медицина:
на платежеспособный или истинный. Сбрасывание с медицинского производства
неплатежеспособного покупателя медицинских услуг чревато опасными медико-
социальными последствиями также и для платежеспособных покупателей.
Платежеспособные вынуждены считаться с неплатежеспособными и ради своей
собственной безопасности. Например, если какой либо инфекционный больной
окажется неплатежеспособным, то, если он не сможет лечиться, он нанесет вред
здоровью и платежеспособным покупателям.
Таким образом и теория трудовой стоимости не подходит для здравоохранения.
Для здравоохранения наиболее предпочитаемой теорией является теория издержек
производства или затратный метод ценообразования, но на нем мы остановимся
позже.
2.6 Договорные цены на медицинские услуги.
Одной из групп цен, применяемых в практике медицинских и медико-социальных
услуг, стали договорные цены на дополнительные виды и объемы работ.
Традиционно эти цены утверждаются прямыми договорами учреждения-исполнителя
медицинских работ и юридическим лицом (предприятием, организацией, фирмой и
т.д.) – заказчиком работ.
Эти цены наиболее свободны по формированию, им присуща тенденция движения к
ценам равновесия, они наиболее точно своевременно способны перестраиваться
под спрос на рынке медицинских услуг, ими в значительной степени учитывается
информация о ценах конкурентов.
Договорные цены должны выполнять стимулирующую функцию для тех, кто может и
хочет работать на дополнительных объемах. Специфика договорных цен в нашей
стране такова, что медики ищут в договорных услугах не для поиска новых
возможностей профессиональной самореализации, а от явной недостаточности
личных доходов при бюджетной заработной плате и от необходимости заполнить
недостаточное бюджетное финансирование по многим статьям.
С точки зрения производителя работ, договорные цены включают полные затраты
на медицинские и сопутствующие работы, а также прибыль в размере,
соответствующем интересам сторон в договоре.
Говоря о расходах на договорные работы, следует иметь в виду целесообразность
и возможность включения в их состав неограниченного, как в бюджетных и
государственных ценах, развернутого набора затрат, в том числе обеспечивающие
сопутствующие медицинские сервисные услуги, услуги посредников,
представительские расходы и т.п. При этом договорные цены не должны
обязательно соответствовать прейскурантным ценам, ибо тогда нарушается
основное правило заключения договорных сделок.
Практика применения договорных цен требует ответа на несколько вопросов.
Во-первых, каким может быть порядок и уровень оплаты персонала. С одной
стороны можно положить в основу бюджетные расценки оплаты труда персонала.
Однако, такие расценки не обладают стимулирующей функцией и связывают оплату
труда с продолжительностью трудовой функции работника. Да и сама суть
заключения договоров на оказание медицинских услуг имеет одной из своих целей
отойти от бюджетной оплаты труда медицинских работников. К тому же, при
определении оплаты труда медицинских работников происходит злоупотребление
временным фактором. Оплата гарантирована только за процесс труда, а не за его
содержание, сложность, риск, новизну и другие факторы работ.
В договорных расценках имеет смысл использовать при оплате труда кроме
временных такие факторы оплаты труда, как оплата медицинских рисков,
сложность работ, внедрение разрешенных эффективных методик, срочность
обслуживания, психоэмоциональные нагрузки исполнителей и другое. При этом в
условиях когда исполнители договорных работ одновременно являются штатными
сотрудниками учреждения, важно отмечать их функции по основным и
дополнительным объемам работ.
Вторым важным вопросом договорной деятельности стал порядок распределения
договорного дохода. В свое время Министерство здравоохранения разработало
такие рекомендации: 55% от выручки на заработную плату, до 25% - на
производственное развитие, до 20% - на возмещение материальных затрат на
социальное развитие. Однако эти рекомендации не следует воспринимать как
закон. Если на заработную плату отпустить 55% от суммы выручки, на выплаты во
внебюджетные фонды уйдет еще 38,5% (28% - в пенсионный фонд; 5,4% - в фонд
социального страхования; 3,6% - в фонд медицинского страхования; 1,5% - в
фонд занятости населения). В общей сумме это составит 93,5%. А если в
договорных работах использовались дорогие материалы, инвентарь, оборудование
и другие ресурсы, расходы на которые должны быть учтены и возмещены через
цену продажи, то ставится под сомнение самоокупаемость учрежденческих
ресурсов и целесообразность проведения договорных услуг. Если цена не просто
назначена, а рассчитана с учетом всех ее составляющих затрат, то таким
образом в цену закладываются правила и пропорции распределения средств,
которые будут получены от оказания медицинских услуг по договорам.
Поскольку разные работы имеют отличающиеся по уровню и составу цены, то,
соответственно, доход полученный от их продаж тоже может распределяться
неодинаково.
Третьей проблемой является порядок организации договорных работ. Их появление
наряду с основными обязанностями медицинскими работниками породило много
проблем. Официальное требование организовать договорные работы за пределами
основного рабочего времени поставило медицинские учреждения в трудное
положение. В стационарах, например, практически невозможно соблюдение этого
условия, если речь идет о госпитализации дополнительного контингента больных.
Смещение в рамках одного времени и пространства и бюджетных и договорных
пациентов требует принятия ответственных решений по поводу введения или
отказа от разных требований к персоналу, разной оплаты его труда, организация
разных условий его пребывания и т.п. Одним из направлений развития договорной
деятельности больниц стало внедрение комплекса сервисных, часто не
медицинских услуг.
Договорная практика для многих медицинских учреждений стала проверкой на
выживаемость в новых условиях, на компетентность персонала, единство
коллектива и т.п. Условия работы одновременно по государственным и договорным
заказам стали наиболее подходящей схемой формирования и распределения средств
на оплату труда.
Средства на оплату труда аккумулируют в один фонд, которым распоряжается
руководитель учреждения. Такая схема позволяет сгладить разницу в оплате
работ, сравнимых по сложности результатам и другим условиям, но финансируемых
из разных источников. При таком порядке распределения средств можно легко
устранить заинтересованность работы только с договорными пациентами,
преодолеть недостатки оплаты труда бюджетных работников, планировать по
усмотрению руководителя использование широкого спектра поощрений и санкций к
персоналу.
Подводя итого вышесказанному, можно сказать, что бюджетное финансирование
медицинских учреждений не предполагало осуществления учета затраты ресурсов
при оказании ими медицинской помощи.
При оказании договорных медицинских услуг необходимо заранее рассчитывать
затраты ресурсов для обоснования цены на медицинские услуги и последующего
распределения прибыли от оказания договорных услуг. Договорные цены на
медицинские услуги являются прообразом «равновесных цен» на рынке медицинских
услуг. Будущая сфера их использования – коммерческая медицина и добровольное
страхование. Именно в этой сфере и сфере платных медицинских услуг наиболее
применим маркетинг.
2.7 Платные медицинские услуги и цены на них.
В середине 80-х годов с целью выхода из кризиса была сделана ставка на
расширение платных медицинских услуг, оказываемых услуг, оказываемых
населению. Для этой цели были разработаны государственная цена на платные
медицинские услуги населению, оформляемые территориальными, реже
учрежденческими прейскурантами. Эти цены, в отличие от бюджетных оценок,
включали типичные фактические затраты на медицинские работы с учетом труда и
материальных норм и нормативов, а также прибыли в размере отраслевого или
территориального коэффициента.
При оказании платных медицинских услуг могут возникать некоторые ошибки.
Первой ошибкой может стать неверная позиция в выборе услуг, предлагаемых на
продажу. Зачастую выбор падает на более дорогие работы, так как они
представляются сравнительно доходными и выгодными. Однако, выгодность цены
может определяться только сравнением прейскурантной цены с расчетной ценой
аналогичной работы, выполняемой в данном учреждении. С другой стороны выбор
пациента в немало степени зависит от дешевизны предлагаемых услуг. Это может
направить поток потребителей медицинских услуг со слабой платежеспособностью
в сторону недорогих, по их представлению, услуг. В этом случае выигрывают те,
кто работает с услугами относительно дешевыми. Дешевые работы в этом случае
будут более выигрышными из-за большего спроса на них.
В этом случае медицинскому учреждению необходимо определиться, на каком из
рынков медицинских услуг оно хочет работать. Будут ли это элитные дорогие
услуги для достаточно богатых потребителей, или учреждение будет оказывать
недорогие услуги для среднего потребителя. Необходимо заранее просчитать
экономические показатели, которые помогут понять: предоставление каких услуг
и на каком рынке окажется наиболее выгодным.
Второй ошибкой учреждений, работающих по официальным прейскурантам, является
то, что традиционно прейскуранты дают классификацию услуг и итоговую цену на
каждую из них. Ели учреждение продает услугу по такой цене, то возникает
вопрос, как будет распределяться выручка от продажи. Она может быть
распределена только на глазок, поскольку медицинское учреждение не знает как
была рассчитана цена на эту услугу. При этом многие начинают сами выделять
внутри прейскурантной цены значимые для учета и отчета составляющие. Таким
образом, начинается работа по расчетам собственных затрат учреждения.
Поэтому наиболее целесообразной является практика работы по ценам, которые
разрабатываются и утверждаются самим учреждением.
Одним из вопросов, возникающим при такой постановке дел, является возможность
применения унифицированных цен на аналогичные услуги на одной территории для
разных исполнителей. Важно определить, чем вызвана разница в ценах между
различными учреждениями одной территории. Если эти цены получены при
применении различных методик расчета, то такие цены нельзя сравнивать, ибо
они уже становятся сами по себе несравнимыми друг с другом.
Однако, применение единой методики ценообразования не гарантирует получения
близких по величине цен на одинаковые медицинские услуги, выполняемые в
различных учреждениях. Это может быть вызвано тем, что одинаковые по
наименованию работы могут иметь разное содержание (разные методики выполнения
работ).
Коммерциализация сферы здравоохранения привела к необходимости изменения
системы ценообразования на рынке платных медицинских услуг. Если исходить из
определения цены как рыночного параметра, характеризующего экономические
отношения между продавцом и покупателем по купле-продаже услуг, то основные
виды цен на медицинские услуги ценами таковыми на сегодня не являются.
Проблему ценообразования на медицинские услуги можно отнести к сложным и
многогранным. Тем более, что единой для всех учреждений здравоохранения
методики ценообразования не существует.
Платные медицинские услуги играют сравнительно небольшую, но растущую роль в
формировании ресурсов здравоохранения. В 1996 году население израсходовало на
платные услуги здравоохранения 5,5 триллионов рублей. По сравнению с 1995
годом, доля этого источника выросла с 4,8 % всех расходов отрасли до 6,8 %.
Однако, в расчете на душу населения эти средства составили в 1996 году всего
37 тыс. рублей, или 10 % прожиточного минимума при колебании этого показателя
в регионах от 6 тыс. рублей (Республика Тува) до 85 тыс. рублей (г. Москва).
Это говорит о том, что платные услуги здравоохранения еще не заняли того
места, которое они объективно призваны занимать в рыночно экономики. В связи
с такой оценкой проведено макроэкономическое исследование состояния и
перспектив платной медицинской помощи населению.
По данным выборочного обследования бюджетов домашних хозяйств, расходы на
оплату медицинской услуги и оздоровительных услуг составляет около 1 % всех
потребительских расходов. Данные же государственной статистики говорят, что в
структуре платных услуг эти расходы составляют 6,3 %.
В процентном отношении платные услуги здравоохранения составляют 6,3 % всего
объема платных услуг, в том числе медицинские услуги – 2,6 %; услуги
физкультуры и спорта – 0,3%, Услуги санаторно-курортных учреждений – 3,4 %.
Платные услуги в сфере здравоохранения раньше получали негативную оценку у
населения. В настоящее время отношение к ним меняется. Низкая заработная
плата врачей привела к возникновению нелегального рынка услуг с расценками,
складывающимися на основе рыночной коньюктуры. В этом случае государство
призвано создавать такие условия, чтобы врачам было выгодно работать на
легальном рынке услуг. К тому же это способствует развитию их
профессионального самосознания.
Методы ценообразования зависят от поставленных конкретной организацией
здравоохранения целей, к которым могут относится:
- обеспечение выживаемости учреждения здравоохранения;
- максимализация текущей прибыли;
- завоевание доли рынка;
- изыскание дополнительных средств на развитие;
- стимулирование труда;
- переход на самофинансирование;
- обеспечение доступности медицинской помощи для большинства
населения региона.
Исходя из поставленных целей, цена может формироваться как:
- средние издержки + прибыль;
- безубыточность + нулевая прибыль;
- установление цены, исходя из ощущаемой ценности услуги;
- установление цен на уровне цен других учреждений;
- установление цены на договорной основе.
При определении цены медицинской услуги учитывают такие факторы, как:
- себестоимость услуги;
- цены на аналогичные услуги в других ЛПУ;
- уровень спроса на данный вид услуги;
- стимулирующий размер оплаты труда работников.
Главный фактор – себестоимость услуги, которая определяет минимально
возможный уровень цены предложения. Поэтому себестоимость больницы должна
рассчитываться особенно тщательно, возможно, по специально созданной
компьютерной технологии. При этом учитываются следующие затраты:
- зарплата основного медицинского персонала по бестарифной системе,
с учетом факторов времени и нормативов затрат труда;
- зарплата обеспечивающего персонала в составе накладных расходов,
определяемых по внутреннему нормативу;
- прямые затраты на медикаменты, питание больных, перевязочные
материалы, другие расходные средства, восстанавливаемые по факту;
- амортизационные отчисления на восстановление зданий, механизмов,
медицинского и другого оборудования, аппаратуры, мягкого и жесткого
инвентаря;
- общебольничные расходы на оплату коммунальных услуг и т.п.
После того как учтены все нюансы, связанные с определением состава затрат,
входящих в себестоимость медицинской услуги, можно приступить к калькуляции
этих затрат.
Департамент здравоохранения вводит предельные ограничения на премиальный фонд
и размер рентабельности при включении их в цену на платные медицинские
услуги. Это обусловлено низким уровнем платежеспособности населения.
Основной перечень платных медицинских услуг:
- в стационарах – койко-день;
- в амбулаторно-поликлинических учреждениях – посещение;
- в стоматологических учреждениях – условная единица
трудоемкости (УЕТ);
- в лечебно-вспомогательных учреждениях – условная единица.
Стоимость одной услуги состоит из:
1. расходов на оплату труда;
2. начислений на заработную плату;
3. прямых материальных затрат;
4. накладных расходов.
Более детально расчет себестоимости медицинских услуг будет приведен в
разделе 2.8 «Расчет цены медицинской услуги на основе себестоимости.»
Таким образом, цена платной медицинской услуги как правило состоит из двух
основных показателей: себестоимости и прибыли. Прибыль обычно накладывается в
цену как процент к себестоимости. Она может зависеть, например, от качества и
комфортности обслуживания пациентов, от применения новых, современных
методик, от применения каких-либо особых препаратов и т.д.
2.8 Расчет цены медицинской услуги на основе себестоимости.
В настоящее время общепризнано, что основным принципом при формировании цен
на российском рынке медицинских услуг является затратный принцип
ценообразования (расчет цены на основе себестоимости). В соответствии с ним
цены на медицинские услуги включают цену затрачиваемых на ее осуществление
ресурсов (рабочей силы, лекарственных средств, материалов, оборудования и
т.д.). При этом цена сложных работ рассчитывается как сумма цен ресурсов,
используемых в простых работах, которые являются составляющими сложных работ.
Себестоимость медицинских услуг – это стоимостная оценка используемых в
процессе оказания (производства) услуг материалов, основных фондов, топлива,
энергии, трудовых ресурсов, а также других затрат на ее производство и
реализацию.
Себестоимость показывает во что обходятся учреждению оказываемые ими
медицинские услуги и отражает текущие затраты. Это важный обобщающий
экономический показатель деятельности медицинского учреждения.
По содержанию и назначению затраты группируются по экономическим элементам и
калькуляционным статьям. Группировка затрат по калькуляционным статьям
отражает их состав в зависимости от направления расходов на оказание
(производство) услуги.
К затратам, относимым на себестоимость услуги, в соответствии с действующей
системой бухгалтерской отчетности в бюджетных организациях относятся:
- расходы на оплату труда, начисленные по всем основаниям
(ст. 1 бюджетной сметы расходов);
- отчисления на социальное страхование (ст. 2 бюджетной
сметы);
- отчисления на обязательное медицинское страхование
сотрудников (если будет принято решение по включению этих затрат в
себестоимость услуг для бюджетных организаций);
- канцелярские и хозяйственные расходы (ст. 3 бюджетной
сметы);
- расходы на командировки и служебные разъезды (ст. 4
бюджетной сметы);
- расходы на медикаменты (ст. 10 бюджетной сметы);
- суммы амортизационных отчислений на полное
восстановление основных фондов (рассчитываются исходя из балансовой стоимости
основных фондов и утвержденных в установленном порядке норм износа), при этом
по машинам, оборудованию и транспортным средствам начисление амортизации
прекращается после истечения нормативного срока их службы при условии полного
перенесения всей стоимости на издержки производства;
- расходы на питание (ст. 9 бюджетной сметы);
- износ мягкого инвентаря и обмундирования
(рассчитывается исходя из фактической стоимости мягкого инвентаря и
обмундирования и их нормативного срока службы);
- капитальный ремонт зданий и сооружений (ст. 16
бюджетной сметы);
- прочие расходы, включая расходы учебные, на
производственную практику учащихся, научно-исследовательские работы и
приобретение книг для библиотек; расходы, связанные с приобретением
учреждением лицензии и сертификатов (ст. 18 бюджетной сметы).
В состав затрат, относимых на себестоимость, не включаются:
- затраты на приобретение оборудования (ст. 12 бюджетной сметы);
- затраты на приобретение мягкого инвентаря и обмундирования (ст. 14
бюджетной сметы);
- капитальные вложения (ст. 13, 15 бюджетной сметы);
- штрафы, пени, неустойки и другие виды санкций, за нарушение
договорных отношений.
Таким образом, можно сказать, что суммарная себестоимость всех оказанных
услуг равна величине бюджетной сметы за вычетом статей 12-15, и увеличенной
на сумму амортизационных отчислений на основные фонды и износ мягкого
инвентаря.
Группировка затрат по экономическим элементам отражает их распределение по
экономическому содержанию независимо от формы использования в производстве
(оказания) того или иного вида услуг. При определении себестоимости любого
вида медицинских услуг используется следующая группировка затрат по
экономическим элементам:
- расходы на оплату труда;
- начисления на заработную плату;
- прямые материальные затраты;
- накладные расходы.
Под расходами на оплату труда понимаются затраты труда медицинских
работников, выполняющих услуги, пропорциональные затрачиваемому времени на
производство услуги и сложности услуги (если она учитывается в тарифном
соглашении).
Начисления на заработную плату предусматривают расходы на оплату взносов на
государственное социальное страхование.
К прямым материальным затратам относится стоимость потребляемых в процессе
оказания медицинской услуги полностью (медикаменты, перевязочные средства,
одноразовые принадлежности, питание и т.д.), или частично (амортизация
медицинского оборудования, используемого при оказании данной медицинской
услуги, износ малоценных и быстроизнашивающихся предметов) материальных
ресурсов.
К накладным расходам по учреждению относятся все виды расходов,
непосредственно не относящиеся к оказанию медицинских услуг (канцелярские и
хозяйственные расходы, амортизация немедицинского оборудования, оплата труда
административно-управленческого персонала, расходы на командировки и другие).
Цена на медицинские услуги состоит из себестоимости и прибыли. Для расчета
тарифов на медицинские услуги используется рентабельность, которая
определяется в отношении прибыли к себестоимости.
Методика расчета себестоимости детальных и простых медицинских услуг.
Специфика определения себестоимости сложных медицинских услуг связано с тем,
что лечебно-профилактические учреждения обеспечивают лечебно-диагностический
процесс, состоящий из комплекса различных видов простых медицинских услуг.
Для проведения расчета себестоимости детальных медицинских услуг заполняются
таблицы (таблицы 1-3), определяющие значение каждого экономического элемента.
1. Расчет затрат на оплату труда и социальное страхование.
Таблица 1.
| Мед. услуга | Должности медперсонала | Время, затраченное на выполнение услуги (мин.) | Средний должностной оклад (руб.) | Дополнительная заработная плата (руб.) | Основная и дополнительная зарплата(руб.) | Фонд рабочего времени(мин.) | Расходы на оплату труда, на оказание медицинской услуги (руб.) | Начисления на соц. Страхование (руб.) | Итого расход на оплату труда и соц. Страх (руб.) |
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 |
В графу 1 таблицы 3 заносится наименование медицинской услуги.
В графу 2 заносятся должности физических лиц, выполняющих данную детальную
услугу.
В графу 3 заносится время, затрачиваемое каждым работником на подготовку и
выполнение данной услуги.
В графе 4 отражаются должностные оклады, рассчитанные по тарификационным
ведомостям как средние величины в зависимости от стажа, по каждой
квалификационной категории медицинских работников, оказывающих данную услугу.
В графе 5 отражается дополнительная заработная плата, исчисленная по
коэффициенту к основной заработной плате. В фонд основной заработной платы по
медицинскому персоналу учреждения рассчитывается по тарификационным
ведомостям. К дополнительной заработной плате относятся выплаты,
предусмотренные законодательством о труде или коллективными договорами, за
очередные дополнительные и не использованные отпуска, за работу в ночное
время и праздничные дни, премии, надбавки за сложность, напряженность и т.д.
Коэффициент дополнительной заработной платы (Кдз) рассчитывается как
отношение суммы дополнительной заработной платы медицинских работников за
предыдущий год к сумме их основной заработной платы. В графу 5 заносится
абсолютная величина дополнительной заработной платы, полученная в результате
умножения полученного коэффициента на величину основной заработной платы (гр.
5 = гр. 4*Кдз).
В графе 6 отражается сумма затрат на основную и дополнительную заработную
плату (гр. 6 = гр. 4 + гр. 5).
В графе 7 указывается среднемесячный фонд рабочего времени, исчисленный за
предыдущий год.
В графе 8 рассчитываются расходы на оплату труда по каждой должности на
оказание данной услуги по следующему алгоритму: гр. 8 = гр. 6 / гр. 7 * гр.
3.
В графе 9 отражаются взносы на социальное страхование. На сегодняшний день
величина этих взносов составляет 38,5 % от начисленной по всем основаниям
заработной платы (гр. 9 = гр.8 * 0,385).
В графе 10 отражается общая величина на оплату труда и социальное страхование
(гр. 10 = гр.8 + гр. 9). Общие затраты на оплату труда и социальное
страхование на оказание простой медицинской услуги представляет собой сумму
аналогичных затрат по каждому участвующему в услуге работнику (рассчитывается
как сумма по столбцу 10).
2. Расчет прямых материальных затрат.
Материальные затраты в целом по учреждению целесообразно разделить на
затраты, непосредственно обеспечивающие лечебно-диагностический процесс в
каждом конкретном учреждении, и общебольничные хозяйственные расходы. К
материальным затратам подразделений, необходимым для производственного
процесса, следует отнести: стоимость покупных материалов, которые
используются при выполнении услуг (лекарственные препараты, реактивы и другие
средства, продукты питания и т.д.); износ инструментов, приспособлений,
инвентаря, приборов, лабораторного оборудования и других средств труда, не
относимых к основным фондам; мягкого инвентаря, обмундирования и других
малоценных предметов, расходы на приобретение запасных частей для ремонта
медицинского оборудования; другие расходы.
Для расчета прямых материальных затрат необходимо заполнить таблицу 2.
Расчет прямых материальных затрат.
Таблица 2.
| Мед. услуга | Расходы на | Амортизация мед. Оборудования | Всего прямых материальных затрат |
| Медикаменты, перевязочные средства, хим. Реактивы, одноразовые принадлежности | Питание (руб.) | Наименование мед. оборудования | Балансовая стоимость (руб.) | Годовая норма износа (%) | Время работы оборудования (час.) | Амортизационные отчисления |
| Наименование | Количество (шт. мл. гр. И тд) | Цена за единицу (руб.) | Всего расходов (руб.) |
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 |
| | | | | | | | | | | | |
В графе 2 перечисляются наименования медикаментов, химических реактивов и
т.д., потребляемых при оказании данной детальной медицинской услуги.
В графе 3 указывается количество потребляемых средств каждого наименования в
соответствии со сложившимся стандартом оказания услуги.
В графу 4 заносятся цены на единицу каждого наименования средства.
Графа 5 отражает суммарную величину расходов на медикаменты, химические
реактивы и т.п. по каждой позиции (гр. 5 = гр. 3 * гр. 4). Сумма по всем
позициям графы 5 отражает расходы на данный вид прямых материальных затрат.
В графе 6 отражают расходы на питание в соответствии с нормативами на 1
койко-день, на 1 донора или по сложившемуся в предыдущем году уровню.
В графе 7 указывается наименование оборудования, непосредственно
участвующего в оказании услуги.
В графе 8 отражается стоимость оборудования.
В графе 9 указывается годовая норма износа в соответствии с нормативными
документами.
В графу 10 заносится время подготовки и работы оборудования, необходимое для
оказания услуги.
В графу 11 заносятся результаты амортизационных отчислений производимых по
следующей формуле:
Гр. 8 * Гр. 9
Гр. 11 = --------------------- * Гр. 10, где
РД * ВД * 100
РД – число рабочих дней, в предшествующем году (дн.)
ВД – время обслуживания оборудования в день (час.)
Графа 12 отражает сумму прямых материальных затрат по данной услуге (гр. 12 =
гр. 5 + гр. 6 + гр. 11).
3. Расчет накладных расходов.
Для расчета накладных расходов необходимо заполнить таблицу.
Расчет накладных расходов.
Таблица 3.
| Мед. услуга | Расходы на оплату труда на оказание услуги (руб.) | Коэффициент накладных расходов Кнр | Накладные расходы на услугу |
| 1 | 2 | 3 | 4 |
Накладные расходы в целом по учреждению рассчитываются как сумма затрат на:
- заработную плату (основную и дополнительную) административно-
управленческого персонала, младшего медицинского персонала, медицинского
персонала тех учреждений, чьи услуги не были учтены при расчете затрат на
оплату труда на детальные услуги (часть ст.1 бюджетной сметы расходов);
- начисления на социальное страхование на заработную плату перечисленных
выше категорий работников (часть ст. 2 бюджетной сметы);
- канцелярские и хозяйственные расходы (ст. 3 бюджетной сметы);
- расходы на командировки и служебные разъезды (ст. 4 бюджетной сметы);
- расходы на спецпитание сотрудников (часть ст. 9);
- медикаменты и перевязочные средства, расходуемые в подразделениях, чьи
услуги не были учтены как детальные (часть ст. 10 бюджетной сметы);
- капитальный ремонт зданий и сооружений (ст. 16 бюджетной сметы);
- прочие расходы (ст. 18 бюджетной сметы);
- амортизация машин, прочего немедицинского оборудования и медицинского
оборудования подразделений, чьи услуги не были учтены как детальные. На
медицинское оборудование, находящиеся на балансе учреждения, но не
участвующего в оказании медицинских услуг, амортизация не начисляется;
- износ белья, постельных принадлежностей, одежды, рассчитанной исходя
из сложившихся условий использования.
Для расчета накладных расходов на детальную услугу, необходимо определить
коэффициент накладных расходов Кнр (Гр. Кнр – сумма накладных расходов по
учреждению, фонд зарплаты медицинских работников (за исключением младшего
медицинского персонала)отделений, оказывающих детальные медицинские услуги.)
Величина накладных расходов, приходящаяся на детальную медицинскую услугу,
рассчитывается по формуле: Гр. 4 = Гр. 2 * Кнр.
В графу 2 заносятся данные из графы 8 таблицы 3.
4. Себестоимость детальной медицинской услуги.
Себестоимость детальной медицинской услуги рассчитывается по таблице 4.
Расчет себестоимости оказания детальной медицинской услуги.
Таблица 4.
| Мед. Услуга. | Расходы на оплату труда и начисления на соц. Страхование (руб.) | Прямые материальные затраты (руб.) | Накладные расходы (руб.) | Себестоимость медицинской услуги (руб.) |
| 1 | 2 | 3 | 4 | 5 |
Гр. 10 табл.1 Гр. 12 табл. 2 Гр. 4 табл. 3
Себестоимость детальной медицинской услуги определяется: Гр. 5 = гр. 2 + гр.
3 + гр. 4.
Для расчета себестоимости простой услуги осуществляется суммирование
себестоимости детальных услуг по соответствующему стандарту.
Для проверки правильности произведенных по данной методике расчетов
производятся следующие вычисления. Количество всех оказанных медицинских
услуг в этом году умножается на их себестоимость. Суммарная величина
себестоимости всех произведенных услуг не должна превышать сметы расходов за
этот же период.
Преимуществами данной методики являются:
- определив однажды себестоимость всех детальных услуг,
оказываемых учреждением, можно без проведения дополнительных расчетов
получать себестоимость простых услуг;
- поэлементый расчет себестоимости позволяет быстро и
четко реагировать на изменение затрат на выполнение детальной, а,
соответственно, и простой услуги в связи с инфляцией, ростом окладов,
применения новых видов медикаментов и другими факторами;
- создает информационную базу для проведения
экономического анализа как в разрезе эффективности использования трудовых и
материальных ресурсов, так и эффективности организации процесса оказания
медицинских услуг, и на этой основе разрабатывать мероприятия по
совершенствованию деятельности учреждения;
- создает экономическую основу для введения новой системы
оплаты труда, непосредственно зависящие от количества и качества выполняемых
работ.
Недостатками этой методики является трудоемкость сбора и обработки информации.
Изменив уровень детализации медицинских услуг и количество экономических
элементов себестоимости можно получить множество других методик, которые
также могут быть рекомендованы для расчетов. При этом следует учитывать, что
обязательным условием расчета себестоимости услуг по любой методике должен
быть признан показатель, характеризующий конечный медицинский результат.
Желательно, чтобы выбор медицинскими учреждениями методики расчета
себестоимости услуг был согласован с территориальным органом управления
здравоохранения. Единообразие применяемых на территории методик позволит
обеспечить сравнение медицинских учреждений между собой.
Калькуляция затрат.
После того, как учтены все нюансы, связанные с определением состава затрат,
входящих в себестоимость медицинской услуги, можно приступать к калькуляции
этих затрат. Для того, чтобы получить окончательные услуги, необходимо в
данной калькуляции заложить прибыль (рентабельность). Для этого приведем
несколько примеров расчета цены медицинской услуги на основе себестоимости.
Пример 1. Цена платной медицинской услуги, рассчитана на одного пролеченного
больного (операция апендектомия).
Таблица 5.
| Показатели | Сумма, руб. | Сумма, %. |
| Основная заработная плата. | 675 | 32 |
| Начисления на заработную плату. | 256,50 | 12 |
| Питание больного. | 190,20 | 9 |
| Медикаменты. | 139,90 | 7 |
| Накладные расходы. | 403,20 | 19 |
| Износ оборудования. | 80 | 4 |
| Себестоимость. | 1744,80 | 83 |
| Прибыль (рентабельность). | 348,96 | 17 |
| Цена. | 2093,76 | 100 |
Как видно из таблицы 7, сначала рассчитывается себестоимость оказания услуги,
а потом к ней прибавляется процент прибыли (в данном случае это составило 17
%). Суммарная величина составляет цену оказания медицинской услуги – операция
апендектомия. Эта цена может быть к началу следующего года скорректирована на
дефлятор, то есть умножена, например на 1,5 и т.д. К сожалению, показатели
дефлятора обычно за год растут быстрее, но 1,5 – это компромисс, поскольку
надо учитывать не только предложения медицинских услуг и интересы
производителей, но и спрос, то есть интересы потребителя (пациента).
Пример 2. Расходы инфекционного отделения в 1998 году.
Таблица 6.
| Показатели по затратам в год. (себестоимость в год). | Сумма затрат, руб. |
| Зарплата. | 20421,74 |
| Отчисления во внебюджетные фонды. | 7981 |
| Хозрасходы. | 32698,89 |
| Командировочные расходы. | 1102,02 |
| Питание. | 10254,31 |
| Медикаменты. | 27372,64 |
| Приобретение оборудования. | 0 |
| Мягкий инвентарь. | 2410,66 |
| Капитальный ремонт. | 0 |
| Прочие. | 1756,34 |
| Итого. | 103997,60 |
Количество койко-дней: 1035.
Из приведенного примера можно вывести:
- рентабельность – 20 % или 20799, 52 руб.;
- выручка = 103997,60 + 20799,52 = 124797,12 руб.;
- цена одного койко-дня с учетом рентабельности (т.е. ожидаемой,
запланированной прибыли) = выручка/количество койко-дней = 124797,12/1035 =
120, 58 руб.
Если есть сопутствующее заболевание, то его стоимость суммируется со
стоимостью основного. Если пациент находится в стационаре 5 дней, тогда
стоимость его лечения: 120, 58 руб. * 5 дней = 602, 89 руб.
Метод отчета о затратах организации (метод ОЗО).
Ориентиром для определения элементов затрат в цене медицинской услуги
являются медицинские стандарты, так как содержат перечень лабораторных и
диагностических исследований, консультаций, лечебных мероприятий,
лекарственных средств, определяют суточную дозу лекарств, длительность самого
лечения, т.е. объем медицинской помощи по данной нозологии.
Следовательно, возможно рассчитать стоимость этих затрат, используя Приказ МЗ
МП РФ от 8.04.96. №134 «О временных отраслевых стандартах объема медицинской
помощи». Данные стандарты медицинской помощи основаны на тщательном отборе
нозологических форм, включенных новых медицинских технологий, вошедших в
практику за последние годы.
К сожалению, стандарты объема медицинской помощи не всегда являются
положительным фактором в деятельности многих хозрасчетных отделений. Так как
многие из них для улучшения качества оказания медицинской помощи в рамках
средств ОМС вводят высокотехнологические, дорогостоящие операции, которые
позволяют сократить в 2-3 раза послеоперационный период и сэкономленные за
счет этого средства направить на компенсацию послеоперационных затрат. Но,
несмотря на то, что данные методы более современны и эффективны, они ведут к
нарушению стандартов, в соответствии с которыми послеоперационный период
может быть сокращен максимум на 25 %. Это говорит о необходимости введения
новых стандартов для высокотехнологических операций.
«Положение о составе затрат по производству и реализации продукции (работ,
услуг) и о порядке формирования финансовых результатов при налогообложении
прибыли», утвержденное Постановлением Правительства РФ от 5.08.92 г. №552 (в
редакции Постановления Правительства РФ от 11.03.97 г. №273), определяет
перечень тех затрат, которые любой контролирующий орган признает как элементы
себестоимости. Это очень важно для налогообложения, поскольку выручка сверх
этих затрат будет представлять собой прибыль от платной медицинской
деятельности.
Существует пошаговый метод определения затрат.
При определении цен на медицинские услуги следует правильно распределить
затраты (издержки) вспомогательных служб больницы, чтобы увидеть степень
доходности каждого основного подразделения данной больницы. В этом помогает
метод пошагового распределения затрат вспомогательных служб на основные.
Пошаговая методика традиционно используется для подсчета затрат больниц и
впервые была предложена в рамках программы «Медикер» в США в форме отчета по
затратам организации (ОЗО).
В соответствии с методикой ОЗО все подразделения больницы нужно разделить на
две группы: вспомогательные подразделения и основные подразделения (то есть
те, где есть пролеченные больные).
Примерами вспомогательных подразделений могут служить приемные отделения,
административная служба, бухгалтерия, прачечная, столовая, охрана.
Основными, как правило, являются клинические отделения больницы
(хирургическое, терапевтическое). Одно из требований (с финансовой точки
зрения) к основному – по возможности точное определение объема услуг, который
оказан каждому пациенту. Так, например, для хирургического отделения – это
количество операций.
Общий принцип распределения затрат вспомогательных отделений между основными
отделениями следующий. Основному отделению, которое использует большую часть
услуг вспомогательного отделения, должна приписываться пропорционально
большая часть этого вспомогательного отделения. Это особенно важно, если
больница находится на самоокупаемости и является коммерческой структурой.
Естественно, что в интересах самой больницы определить реальные затраты на
лечение, поскольку в этом случае она будет стремиться к развитию тех служб,
которые для нее экономически выгодны.
Рассмотрим поэтапно, какая информация необходима для распределения затрат
вспомогательных учреждений и каким образом осуществляется сам процесс.
Шаг 1: определение затрат по подразделениям. Сюда входят ьакие затраты, как
заработная плата всех служащих, работающих в подразделении, стоимость
оборудования, материалы, инструменты, препараты, приспособления и т.д.
Шаг 2: определение базовой единицы. Базовой называется единица объема
предоставляемых вспомогательным подразделением услуг, при помощи которой
можно определить величину использования этих услуг другими отделениями
(например, для прачечной базовой единицей будет вес белья (в кг.)). При
выборе базовой единицы необходимо учитывать сложность получения информации по
выбранным единицам измерения затрат. Иногда более точный выбор не оправдывает
усилий, которые нужно прилагать для получения информации. В этом смысле для
приемного отделения наиболее простой единицей учета затрат будет количество
поступлений в это отделение, а не пациенто-минут (хотя последние – более
точное определение затрат).
Шаг 3: распределение затрат. Распределение затрат происходит на основе
выбранных базовых единиц. Общий порядок распределения от вспомогательных к
основным отделениям, в результате чего все затраты вспомогательных отделений
должны быть «присвоены» основным. После распределения затрат одного
вспомогательного отделения оно больше не учитывается и в дальнейшем
исключается из процесса пошагового распределения.
Рассмотрим такое распределение затрат на конкретном примере:
| Отделения. | Затраты, усл. Цен. Единиц. | Администрация. | Субзатраты. | Прачечная (20 кг: 40 кг: 60 кг) | Субзатраты. | Столовая (100 порций: 200 порций) | Сумма общих затрат. |
| Администрация | 900 | (900) | | | | | |
| Прачечная. | 225 | 75 (5 чел.) | 300 | (300) | | | |
| Столовая | 475 | 75 (5 чел.) | 550 | 50 | 600 | (600) | |
| Отделение А. | 1200 | 300 (20 чел.) | 1500 | 150 | 1650 | 200 | 1850 |
| Отделение В. | 1000 | 450 (30 чел.) | 1450 | 100 | 1550 | 400 | 1950 |
| Больница в целом. | 3800 | 0 | 3800 | 0 | 3800 | 0 | 3800 |
В этом примере использованы следующие данные:
1. известны затраты каждого отделения больницы в день (в условных
денежных единицах).
2. под термином «субзатраты» понимают промежуточные затраты при подсчете
общих затрат на содержание основных подразделений больницы в день.
3. предполагается, что в прачечной работает 5 чел.; в столовой – 5 чел.;
в отделении А – 20 чел, В отделении В – 30 чел. (за базовую единицу учета
затрат в работе администрации берется количество сотрудников в каждом
подразделении больницы);
4. предполагается, что прачечная стирает 20 кг белья в неделю, в
отделении А – 60 кг, отделении В – 40 кг, следовательно, пропорция составляет
20:40:60, или 1:3:2.
5. Предполагается, что все койки в основных отделениях А и В заняты, и
их соответственно 100:200 или 1:2.
Суммарные затраты всей больницы составляют 3800 условных денежных единиц.
Произведем расчет цены лечения для отделения А – хирургии, где пребывание в
день на всех 100 койках составит 1850 условных денежных единиц. Тогда
себестоимость одного пациенто-дня составляет 1850 условных денежных единиц
/100 = 18,5 усл. ден. ед.
Рентабельность 20 %
Прибыль = 18,5 * 0,2 = 3,7 усл. ден. ед.
Цена = 18,5 +3,7 = 22,2 усл. ден. ед.
Длительность лечения = 5 дней.
Цена лечения = 22,5 * 5 = 111 усл. ден. ед.
В предполагаемой трактовке цена услуги представляет собой себестоимость и
прибыль. Относительно уровня рентабельности, прибыльности медицинских услуг
не существует нормативных документов, которые бы определяли этот уровень. На
практике же часто встречается цифра 25 – 30%
Как видно, существует множество методик расчета себестоимости. Рекомендуемое
многообразие методик обусловлено, в первую очередь, различными техническими,
организационными возможностями медицинских учреждений для проведения
расчетов.
2.9 Стоимость медицинских услуг: реальный объем и инфляционная составляющая.
Вопрос влияния инфляции на динамику расходов на здравоохранение, а
следовательно и на цену медицинской услуги до последнего времени оставался
почти не изученным. Медицинские услуги являются объективно необходимым
элементом конечного потребления в цивилизованном обществе. Поэтому важно
выявить, как переплетается в здравоохранении России действие объективных
закономерностей общественного развития и социальных последствий перехода к
рыночной экономике.
Необычность медицинских услуг – фактор, благоприятствующий росту цен на них.
В условиях повышающейся ценности жизни потребители предъявляют все более
высокий спрос на услуги здравоохранения, что создает почву и для
соответствующей реакции производителей услуг – повышении цен. Относительный
рост цен на медицинские услуги по мере повышения уровня развития страны
(валовой внутренний продукт (ВВП) на душу населения) является одной из
отличительных особенностей структурных изменений экономики под влиянием
усиления ее социальной ориентации. Ожидается, что расходы на здравоохранение
в США могут достичь уже в 2000 году 20-22% ВВП. Материалы международного
сопоставления ВВП за 1993 год показывают, что товарные группы с высокой долей
услуг являются относительно дешевыми в странах с более низким уровнем доходов
и более дорогостоящими - в более развитых странах.
Закономерность такова: чем выше относительный уровень цен на медицинское
обслуживание, тем большей должна быть доля расходов на медицинское
обслуживание в ВВП. Хотя при исчислении в сопоставимых ценах доля расходов на
медицинское обслуживание в ВВП (в международной валюте) падает. Таков
экономический парадокс повышения «цены здоровья».
В России причина крайне тяжелого финансового состояния здоровья кроется в
том, что необходимые потребности непрерывно возрастают, а реальные финансовые
возможности отрасли, наоборот, сокращаются.
Вторая причина кризиса – реальное сокращение финансовых возможностей
здравоохранения – имеет экономические корни. Чтобы их раскрыть, несколько
слов следует сказать о макроэкономических особенностях российского
здравоохранения. Отличительной чертой его всегда была низкая стоимость
медицинского оборудования, мягкого инвентаря, труда. Невысокими в прошлом
были тарифы на электроэнергию, коммунальные услуги.
Вследствие этого стоимость одного койко-дня госпитализации в процентах к
стоимости дневного ВВП в расчете на душу населения в нашей стране составил
120-150 %, в то время как в странах Европы и Северной Америки она составляет
примерно 500-600 %. Но сейчас положение меняется. Стоимость одного койко-дня
в процентах к стоимости дневного ВВП в расчете на душу населения перевалила
200%. Это связано с тем, что на всем протяжении переходного периода к
рыночной экономике цены на товары и услуги, составляющие в здравоохранении
промежуточное потребление, подтягивалось до уровня мировых.
Инфляция не обходит стороной и товары чисто медицинского назначения. В 1996
году, например, цены на отдельные медикаменты и перевязочные средства,
учтенные Госкомстатом России выросли в 2,7 раза. То есть цены на медикаменты
и перевязочные средства опережали в своем росте свободный индекс
потребительских цен.
Особенно заметно опережают общий рост цен на платные услуги здравоохранения.
В 1994 году при росте свободного индекса цен в 9,4 раза цены на платные
медицинские услуги выросли в 26,5 раза, в 1995 году соответственно – в 3,2 и
3,9 раза и в 1996 году – 2,3 и 2,6 раза. В 1997 –1998 годах эти тенденции
сохранились. Таким образом экономика России функционирует в условиях
гиперинфляции.
Номинальные объемы финансирования катастрофически тают под влиянием инфляции,
которая съела имеющиеся запасы, амортизационные отчисления и значительную
часть заработной платы и доминирует в индексе роста номинальных расходов на
здравоохранение.
Из вышесказанного следует, что реальный объем медицинского обслуживания (в
сопоставимых ценах) снижается и что динамика той компоненты уровня жизни,
которая связана со здоровьем, отрицательная.
Ценообразование является одной из сложнейших медико-экономических проблем в
здравоохранении. Как указывалось выше, методическими рекомендациями
Министерства Здравоохранения РФ выбран затратный метод ценообразования. При
этом возникает несколько проблем как на на общественном уровне, т.е.
взаимодействие рынка и цена на медицинскую услугу, так и на внутрисистемном
уровне, т.е. воздействие на цену и ее составляющих.
В системе ОМС в сложившихся условиях такая составляющая цены, как прибыль,
отсутствует, так как в соответствии с приложением к приказу федерального
фонда ОМС от 12.10.95 №72 «О методических рекомендациях по расчету тарифов на
оказание амбулаторно-поликлинической помощи» сказано, что тарифы на
медицинские услуги носят компенсирующий характер по возмещению расходов ЛПУ
по выполнению территориальной программы ОМС (хотя на практике нормативы
затрат явно занижены). Таким образом, цена медицинской услуги в системе ОМС
– это государственная цена, строго регламентированная. А цены на
фармакологические услуги и медицинское оборудование, тесно связанные с
оказанием медицинской помощи, - рыночная. Таким образом, происходит нарушение
балансов рыночных отношений. Этот дисбаланс отрицательно сказывается и на
здоровье населения, так как медицинская услуга, оказываемая в рамках ОМС,
кажется пациенту «бесплатной», а лекарственные препараты, которые выписывает
врач, стоят не дешево. Следствием этой несопоставимости цен является
недовольство пациента, возникновение стрессовых ситуаций, отклонение от
назначенного курса лечения или полный отказ от него, увеличения хронических
заболеваний.
Как раньше говорилось, тарифы утверждаются согласительной комиссией, в
которую входят представители исполнительной власти, Территориального фонда
ОМС, профессиональной медицинской ассоциацией, а представителей пациентов
нет, т.е. общество потребителей в этой комиссии не представлено,
следовательно, никто не защищает права пациента при утверждении тарифов на
медицинские услуги. К тому же, как это принято, в состав тарифов не
включаются расходы, финансируемые из других источников, например, из бюджетов
разных уровней, из доходов от предпринимательской деятельности, а также
финансируемые целевым назначением. Вследствие этого возникает сложность при
определении затрат при оказании одним и тем же ЛПУ услуг в рамках ОМС и
платных медицинских услуг, поэтому ЛПУ при расчете цен на платные услуги
берут за основу не те, которые необходимы, а те, которые включают расходы,
лишь предусмотренные расчетами, принятыми в системе ОМС.
Коммерческие медицинские организации устанавливают цены на медицинские услуги
в зависимости от спроса на данный вид услуг и от наличия конкурентов в
данном регионе, но, с учетом недостаточной еще информированности потребителя.
Цена коммерческой услуги, по сравнению с услугой, оказываемой в рамках ОМС,
покрывает все затраты на ее оказание и включает в себя прибыль, которая
необходима для развития учреждения. Поэтому цены на коммерческие медицинские
услуги несравнимо выше, чем в государственных ЛПУ, выше и заработная плата
врачей. Следствием этого является большой отток специалистов из
государственных структур в коммерческие.
Глава 3. РАСЧЕТ ЦЕН НА ПЛАТНЫЕ МЕДИЦИНСКИЕ УСЛУГИ В ММУ «НОВОКУЙБЫШЕВСКАЯ
ГОРОДСКАЯ БОЛЬНИЦА №2».
3.1 Общая характеристика ММУ «Новокуйбышевская городская больница №2». (ММУ
«НГБ №2»).
ММУ «Новокуйбышевская городская больница №2» именуемое в дальнейшем
«Учреждением» обслуживает население г. Новокуйбышевска.
Источниками финансирования ММУ «НГБ №2» являются:
- взносы предприятий на медицинское страхование;
- средства основного и местного бюджета;
- договора с предприятиями и организациями на оказание медицинских
услуг;
- личные средства населения за оказанные медицинские услуги на
платной основе.
Учреждение является некоммерческой организацией, финансируемой частично за
счет средств городского бюджета на основе сметы.
Учреждение является юридическим лицом, имеет в оперативном управлении
обособленное имущество, отраженное на самостоятельном балансе, отвечает по
своим обязательствам находящимися в его распоряжении денежными средствами,
может от своего имени приобретать и осуществлять имущественные и личные
неимущественные права, исполнять обязанности, быть истцом и ответчиком в
суде.
Учреждение осуществляет свою деятельность в соответствии с законодательством
РФ, Самарской области, нормативными актами Министерства здравоохранения РФ,
органов местного самоуправления г. Новокуйбышевска и Уставом.
Учреждение имеет самостоятельный баланс, расчетный и иные счета в учреждениях
банков, печать со своим наименованием.
Учреждение отвечает по своим обязательствам перед внешними кредиторами,
находящимися в его распоряжении денежными средствами и имуществами,
принадлежащим ему на праве собственности.
Цели и предмет деятельности учреждения.
Главной целью деятельности учреждения является оказание стационарной,
амбулаторной, консультативной и реабилитационной медицинской помощи в объеме
территориальной программы ОМС Самарской области, в объемах выделенных
финансовых ресурсов, а также проведение лечебно-профилактических и
диагностических мероприятий, не входящих в вышеуказанную программу.
Для достижения этих целей учреждение:
- определяет потребности в оказании медицинской помощи гражданам на
планируемый период деятельности учреждения;
- внедряет новые системы управления, учета, экспертизы, диагностики и
лечения;
- организует и предоставляет платные медицинские услуги в
соответствии с нормативными актами, при наличии лицензии и специального
разрешения вышестоящих органов управления;
- проводит врачебно-трудовую экспертизу;
- повышает качество медицинской помощи на основе внедрения новейших
методов диагностики, лечения и прогрессивных форм их организации;
- привлекает специалистов различных отраслей медицины, лечебно-
профилактических учреждений и предприятий медицинского профиля, для оказания
всех необходимых видов медицинской помощи, в соответствии с действующим
законодательством;
- осуществляет отдельные виды деятельности, не запрещенные
законодательством РФ на основании специальных разрешений (лицензий).
В состав учреждения в качестве его структурных подразделений входят:
терапевтическая служба, хирургическая служба, инфекционная служба, лечебно-
диагностическая служба, гастроэнтерологическая служба, гинекологическая
служба, патологоанатомическая служба, административно-хозяйственная служба,
вспомогательная служба, ремонтно-эксплуатационная служба, служба аптеки.
3.2 Определение рентабельности (нормы прибыли).
Цены на медицинские услуги формируются исходя из экономически обоснованных
затрат и свободного уровня рентабельности (п.7 постановления Правительства ПФ
«О мерах по упорядочению Государственного регулирования цен (тарифов)» от
7.03.95 г. №239). Коэффициент рентабельности обычно составляет 20% от
себестоимости.
Сейчас учреждению не всегда удается устанавливать цены с учетом коэффициента
рентабельности в 20 %. Приходится учитывать неплатежеспособность потребителей
(пациентов). Однако установление цены на уровне себестоимости позволяет
медицинским учреждению хотя бы окупить свои затраты на оказание услуг, но это
не позволяет накапливать фонд развития и другие фонды учреждения. Это одна из
важных проблем ценообразования в медицине. Однако решить ее только на уровне
здравоохранения невозможно. Медицинское учреждение может понизить цены, но
это скажется на качестве медицинской помощи. Использование более дешевых
методик, материалов, лекарств и т.д. так же скажется на уровне медицинской
помощи. Увеличить же платежеспособность своих потребителей ЛПУ не в
состоянии. Поэтому медицинское учреждение должно четко знать, на какой
сегмент потребительского рынка ориентированны его услуги, и целенаправленно
продвигать эти услуги до их потребителей. В этом может помочь применение
маркетинга в здравоохранении.
Еще одной проблемой является обеспечение рентабельности медицинской услуги в
системе ОМС. К сожалению, большинство тарифов сейчас не могут обеспечить
какую-либо прибыль медицинским учреждениям, оказывающим медицинскую помощь в
системе ОМС. Это не позволяет ЛПУ развиваться, приобретать более современное
оборудование, медикаменты, инструменты и т.д. Зачастую тарифы в системе ОМС
не обеспечивают также и полной окупаемости медицинских услуг, то есть не
возмещают все затраты на их оказание. Это принуждает медицинское учреждение
действовать в убыток себе, что, учитывая то состояние, в котором находится
ЛПУ в настоящее время, не допустимо. Да и в любом случае это нежелательно.
Одним из возможных выходов в этой ситуации является более ответственный
подход к разработке тарифов в системе ОМС, учет всех затрат медицинских
учреждений на оказание услуг. Это позволит полностью окупить свои затраты, а
если тарифы будут еще содержать и коэффициент рентабельности, то медицинское
учреждения смогут воспроизводить свои ресурсы.
Еще одной проблемой является не полная оплата оказания услуг в системе ОМС.
Это связано с тем, что в территориальных фондах, страховых медицинских
организациях не хватает средств на оплату медицинской помощи. А это сводит на
нет любые тарифы в системе ОМС, даже если они включают определенный
коэффициент рентабельности. Эту проблему также нельзя решить только в рамках
здравоохранения. Здесь может помочь наблюдение за правильностью,
своевременностью и полнотой поступления страховых взносов от всех
налогоплательщиков, а также правильностью их распределения.
Рыночная цена формируется под влиянием спроса и предложения. Для большинства
товаров и услуг спрос и цена находятся в обратной пропорциональной
зависимости, то есть при повышении цены снижается спрос.
В условиях рынка медуслуга (оказание медицинской помощи) выступает как товар,
который должен подчиняться законам товарного обращения. Однако при
определении нормы рентабельности следует учитывать специфику медуслуги как
товара, и ее социальную значимость и принцип общедоступности медуслуги в
целом. Слишком низкая цена не обеспечивает достаточной прибыли и
осуществлении экономической самостоятельности медицинского учреждения.
Слишком высокая отрицательно сказывается на формировании спроса на медуслуги,
следовательно, на качественных характеристиках народонаселения. Поэтому
формирование договорной цены должно протекать между верхним и нижним ее
пределом, исходя из затрат и норматива рентабельности, который должен
устанавливаться на основе комплексного, сегментного изучения рынка медуслуг
методами ценового маркетинга.
При этом особо важным для производителя медуслуг становится изучение
платежеспособного спроса населения; мотиваций к расходам на ту или иную
медицинскую помощь; факторов влияющих на выбор пациентов; состояние дел у
производителей-конкурентов и других разделов маркетинговых исследований.
Только на этой основе возможно установление оптимального размера норматива
рентабельности, определение выгодности цены, как для производителя, так и для
продавца медуслуги в условиях усиливающейся ценовой конкуренции на рынке
медуслуг.
Уровень рентабельности устанавливается в процентном отношении к себестоимости
медуслуг. Прибыль распределяется в соответствии с принятым положением о
порядке образования и использования фондов, формируемых в ЛПУ.
Платные медицинские услуги - это дополнительные услуги, оказываемые ММУ
«НГБ № 2» за счет внебюджетных средств за рамками бесплатного медицинского
обслуживания.
При предоставлении платных услуг в Учреждении пользуются областным
прейскурантом цен на платные услуги. Кроме того, в ММУ «НГБ № 2» рассчитывают
собственные цены.
Предоставление платных медицинских услуг оформляется договором между
медицинским учреждением и гражданами или юридическими лицами.
3.3 Роль маркетинговых исследований на рынке услуг.
Основной вопрос: как именно реагирует потребитель на различные побудительные
приемы маркетинга, которые может применить учреждение: услуга, цена, методы
распространения и стимулирования.
Переход к рыночным отношениям сопровождается изменением психологических
стереотипов людей, их отношения к бесплатности лечебно-профилактических
услуг. Определенный отпечаток на характер потребления продукции
здравоохранения накладывают инфляционные процессы.
Отправной точкой в изучении покупательского спроса является модель
покупательского поведения при удовлетворении потребностей.
| Побудительные факторы маркетинга | | Прочие раздражители | | «Черный ящик» сознания покупателя | | Ответные реакции |
| Товар, цена, методы распространения, стимулирования | | Экономические, социальные, научно-технические, культурные | | Характеристика покупателя | Процесс принятия решения | | Выбор товара, времени покупки, объекта покупки |
| | | | | | | |
Задачи деятельности рынка – понять что происходит в «черном ящике» сознания
потребителя между поступлением раздражителей и проявлением откликов на них.
Сам «черный ящик» состоит из двух частей:
1. характеристики покупателя, оказывающие основное влияние на то, как
человек воспринимает раздражителей и реагирует на них.
2. Процесс принятия покупательского решения, от которого зависит результат.
Удовлетворение или неудовлетворение услугой отразится на последующем
поведении потребителя. В случае удовлетворения он, вероятно, приобретет
услугу и в следующий раз. Кроме того, удовлетворенный клиент склонен делится
благоприятными отзывами об услуге с другими. Лучшая реклама –
удовлетворенный клиент.
Понимание нужд потребителя является основой успешного маркетинга. Выяснив,
каким образом потребитель преодолевает этапы осознания проблемы, поиска
информации, оценки вариантов и принятия решения о покупке, а также реакции
на покупку маркетолог может собрать немало сведений о том, как лучше
удовлетворить нужды своих потребителей. Разобравшись с различными участками
процесса покупки и поняв, что оказывает основное влияние на покупательское
поведение, ЛПУ, как деятель рынка должно разработать эффективную программу
маркетинга в поддержку своего привлекательного предложения, обращенного к
целевому рынку на основе анализа маркетинговых исследований.
Основные этапы маркетингового исследования в здравоохранении включают в себя
анализ потребности соответствующего рынка и прогнозирование его развития,
повышение качества услуг, рекламное воздействие на потребителя, использование
комплексных методов формирования спроса на услуги и товары.
Организация маркетинговых исследований подчиняется определенным правилам и
проводится по специально отработанным методикам, включающим наблюдение,
изучение документов (в том числе статистических данных), проведение опросов и
другую полученную информацию анализируют и обрабатывают методами санитарно-
демографическими (биометрическими), статистически и используют для
эффективного управления рынком.
Маркетинговые исследования должны иметь систематический характер и
ориентироваться на отслеживание постоянно меняющегося спроса и потребности
населения. Концепция маркетинга и целей медицинского обслуживания совпадают в
том, что их задачей является удовлетворение потребностей населения в этой
продукции в заданном объеме и номенклатуре.
Концепция маркетинга.
  Нужды потребителя Нужды потребителя
| Комплексные усилия маркетинга | Получение прибыли (дохода) за счет обеспечения удовлетворенности потребителей |
Страницы: 1, 2, 3

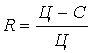 R=(Ц-С)/Ц,
где R – рентабельность оказываемых услуг;
Ц – цена оказываемых услуг;
С – себестоимость оказываемых услуг.
Размер рентабельности определяется в размере до 25%. Но в настоящее время это
ограничение не действует. Минздрав РФ указал 25% прибыли в цене медицинской
услуги как рекомендательную цифру. Предела рентабельности нет. Однако нужно
знать, что найдется пациент, который будет готов заплатить такую цену.
Далее наиболее грамотными экономистами и клиницистами проводится
заключительная экспертная оценка. Цель экспертизы – логическая и механическая
проверка прейскуранта.
Оформление документации – техническая работа, которой завершается расчет цен.
Основными итоговыми документами по расчету цен являются калькуляционные листы
и прейскурант. Калькуляционный лист это очень важный и подробный документ по
которому контролируется правильность расчетов и проводится их коррекция.
Прейскурант выполняет роль «визитной карточки» цены – в нем указываются
порядковый номер, код, калькуляционный объект, калькуляционная единица и
прейскурантная цена.
Текущая коррекция цен – необходимое условие соответствия прейскуранта
меняющимся экономическим условиям. Эта работа должна проводиться регулярно,
не реже одного раза в квартал, а при необходимости и чаще. Для коррекции цен
необходимо учитывать как минимум три основных фактора: уровень инфляции,
изменение масштаба цен и покупательскую способность населения. Рост цен не
всегда напрямую коррелирует с уровнем инфляции, поэтому необходим учет
масштаба цен и степени чувствительности спроса к изменению цен. Текущую
коррекцию удобнее всего проводить с использованием ЭВМ, что позволит избежать
ошибок и сделать прейскурант динамичным, гибким, соответствующим реальной
экономической ситуации.
2.4 Виды цен.
2.4.1 Цены на новые медицинские услуги.
Снятие «сливок» на рынке, то есть установление с самого начала
продвижения новой услуги с высокой ценой, в расчете на пациентов, готовых
оплатить эту услугу. Данный вариант цены обычно применяют, когда речь идет о
внедрении услуги происходит на таком сегменте рынка, где спрос не зависит от
динамики цен. Такой подход оправдан, если есть уверенность в том, что в
ближайшее время не появится аналогичная услуга. Кроме того, это возможно, когда
разработка услуги имеет под собой мощную финансовую основу, новейшее
оборудование и дорогостоящие НИОКР. В этом случае для конкурентов издержки для
освоения аналогичной услуги оказываются слишком высокими. Сущность данной
политики – максимизировать прибыль.
Цена внедрения и проникновения на рынок медицинских услуг предполагает,
что медицинское учреждение устанавливает на новую услугу заниженную цену, чтобы
привлечь как можно большее внимание пациентов и завоевать большую долю рынка.
Установлению низкой цены способствуют следующие условия: пациентов привлекают
низкие цены, что ведет к расширению объема услуг, и напротив, подобные низкие
цены часто затруднительны для существующих и потенциальных конкурентов. Если
выбран такой путь, то нужно быть твердо уверенным в том, что конкуренты не
смогут быстро прореагировать на уменьшение цен и существенно снизить цены на
свои услуги.
Цена лидера на рынке медицинских услуг – данный вариант требует учитывать
политику цен лидера в отрасли. Цена на новую услугу может отклоняться от цены
медицинского учреждения – лидера, но только в определенных пределах, которые
обусловливаются новыми уникальными характеристиками предполагаемой вами услуги
по сравнению с существующими услугами лидера.
Чем меньше отличий вашей новой услуги от большинства предлагаемых услуг на
конкретном рынке, тем ближе уровень цен на новые услуги к отраслевым
«стандартам». Есть еще одно обстоятельство, предопределяющее необходимость
использования этого подхода. Если медицинское учреждение сравнительно
небольшое, то лучше устанавливать цены по аналогии с ценами лидеров.
«Психологическая» цена – цена, которая устанавливается ниже круглой
цифры. Многие маркетологи считают, что цена должна выражаться нечетным числом.
Данный подход очень популярен по нескольким причинам, в частности, потребителям
нравится получать сдачу, им кажется, что это снижение цены, что учреждение идет
на встречу своим пациентам.
Престижная цена – такого рода цены устанавливаются, как правило, на
«модные» медицинские услуги (пластические операции лица и т.п.). Чтобы
установить такие цены, нужно быть уверенным в высокой репутации медицинского
учреждения и в том, что в данный момент имеющиеся на рынке подобного рода
услуги не обладают теми особенными свойствами, которые вы предлагаете. Практика
показывает, что в таких случаях пациент готов платить более высокую цену и
приобретать услугу только по цене не ниже определенного уровня.
2.4.2 Цены на уже имеющиеся на рынке медицинские услуги.
В современных условиях цены на медицинские услуги, которые уже давно
предлагаются на рынке, не могут устанавливаться в отрыве т постоянного
совершенствования качества услуг. Естественно, все эти изменения должны
производиться с учетом требований маркетинга, в соответствии с запросами и
предпочтениями конкретных групп пациентов. Качественное совершенствование
оказываемых услуг в отрыве от нужд и желаний конкретных пациентов сегодня
вещь бессмысленная.
В решении этого вопроса значительное место отводиться маркетингу. Самое
главное для медицинского учреждения – правильная выработка метода
ценообразования. От того, какой подход выбран, зависят уровень прибыльности
учреждения, возможность конкурировать с другими, а также постоянно привлекать
к себе пациентов.
Перечислим основные виды цен, которые можно устанавливать на медицинские услуги.
Скользящая падающая цена на медицинские услуги.
Определяющим фактором при выборе такого подхода является соотношение спроса и
предложения. По мере насыщения рынка медицинскими услугами происходит
постепенное снижение цен. При определении перспективы в этом направлении
руководителю медицинского учреждения необходимо проанализировать темпы роста
оказываемых медицинских услуг, сопоставить с динамикой емкости рынка (прежде
всего – по темпам изменения доходов потенциальных пациентов) и затем
определить на сколько процентов предстоит снизить цены в предстоящий период,
чтобы обеспечить устойчивый объем реализации услуг. Данный вариант цены
рассчитан на массовый спрос, на большую группу пациентов. Условия рыночной
конкуренции здесь характеризуется высокой чувствительностью (эластичностью)
потребительского спроса к изменению цен. Поэтому некоторое понижение цен –
один из способов привлечения пациентов.
Но этот подход требует постоянного снижения издержек на одну услугу как за
счет приобретения новой аппаратуры, оборудования, так и за счет увеличения
объема оказываемых медицинских услуг. Этот вариант называют “экономией на
масштабе”.
Цена сегмента рынка. Безусловно, разные группы пациентов могут платить за
одну и ту же услугу разную цену. Пациенты с высоким уровнем денежного дохода
могут позволить себе заплатить за услугу высокую цену, поскольку на них сильно
действуют такие, например, факты, что в данном медицинском учреждении лечились
известные артисты, политики и прочие представители «элиты»; они предъявляют
повышенные требования к интерьеру помещения и т.п.
Люди же среднего достатка, естественно, будут вести себя по- другому .
Поэтому, учитывая эти факторы, можно менять цены на услуги в зависимости от
того, кому данные услуги предназначены. Следовательно, необходимо выбрать
четко определенный круг пациентов, с которыми будет работать медицинское
учреждение и которые готовы платить за получаемые услуги.
Гибкая цена. Устанавливается в зависимости от конъюктуры рынка
медицинских услуг на данный момент времени. Использование такого подхода
оправдано, если возможны сильные колебания спроса и предложения в относительно
короткие промежутки времени (например, следует противостоять новым конкурентам,
внедряющимся на рынок, применяя специальную заниженную цену, уникальное
медицинское оборудование). Гибкая цена рассматривается как один из составных
элементов системы маркетинга и продвижения услуги на рынок.
Преимущественная цена. Этот вид позволит сохранить позиции и
преимущества по отношению к уже имеющимся и новым конкурентам. В рамках этого
подхода главная цель руководства учреждения – затруднить внедрение на рынок
новых конкурентов, заставить их платить слишком высокую цену за право внедрения
и, таким образом, сохранить за собой значительную долю рынка в будущем.
Рассмотренные виды цен, бесспорно следует использовать для повышения
конкурентоспособности медицинского учреждения. Роль маркетинга в этом вопросе
заключается в выбор оптимального подхода к установлению цен на оказываемые
услуги, обеспечивающего перспективы их реализации, а также получение прибыли.
Важно одновременно с выбором одного из подходов к ценообразования предпринять
и другие меры по продвижению медицинских услуг на рынок для того, чтобы была
обеспечена обратная связь, позволяющая руководству учреждения вносить
изменения в ценовую стратегию.
2.5 Общая характеристика методик ценообразования.
В экономической теории в подходе к проблемам ценообразования к сегодняшнему
дню четко обозначились следующие основные направления: теория спроса и
предложения, теория полезности, теория трудовой стоимости, теория издержек
производства и др.
Учеными и практиками экономики, организации и управления здравоохранением в
вопросах ценообразования медицинских услуг используются в той или иной
степени три из пяти сложившихся направлений: теория спроса и предложения,
теория трудовой стоимости, теория издержек производства. Теория полезности и
ее современный вариант, теория предельной полезности медициной отбрасывается.
Изучая процессы ценообразования каждый сталкивается с тем, что цена товаров
находится в зависимости от спроса и предложения. Цена товара прямо
пропорциональна спросу на него и обратно пропорциональна его количеству.
На рисунке 1 показано две кривые: кривая спроса (а) и кривая предложения (б)
R=(Ц-С)/Ц,
где R – рентабельность оказываемых услуг;
Ц – цена оказываемых услуг;
С – себестоимость оказываемых услуг.
Размер рентабельности определяется в размере до 25%. Но в настоящее время это
ограничение не действует. Минздрав РФ указал 25% прибыли в цене медицинской
услуги как рекомендательную цифру. Предела рентабельности нет. Однако нужно
знать, что найдется пациент, который будет готов заплатить такую цену.
Далее наиболее грамотными экономистами и клиницистами проводится
заключительная экспертная оценка. Цель экспертизы – логическая и механическая
проверка прейскуранта.
Оформление документации – техническая работа, которой завершается расчет цен.
Основными итоговыми документами по расчету цен являются калькуляционные листы
и прейскурант. Калькуляционный лист это очень важный и подробный документ по
которому контролируется правильность расчетов и проводится их коррекция.
Прейскурант выполняет роль «визитной карточки» цены – в нем указываются
порядковый номер, код, калькуляционный объект, калькуляционная единица и
прейскурантная цена.
Текущая коррекция цен – необходимое условие соответствия прейскуранта
меняющимся экономическим условиям. Эта работа должна проводиться регулярно,
не реже одного раза в квартал, а при необходимости и чаще. Для коррекции цен
необходимо учитывать как минимум три основных фактора: уровень инфляции,
изменение масштаба цен и покупательскую способность населения. Рост цен не
всегда напрямую коррелирует с уровнем инфляции, поэтому необходим учет
масштаба цен и степени чувствительности спроса к изменению цен. Текущую
коррекцию удобнее всего проводить с использованием ЭВМ, что позволит избежать
ошибок и сделать прейскурант динамичным, гибким, соответствующим реальной
экономической ситуации.
2.4 Виды цен.
2.4.1 Цены на новые медицинские услуги.
Снятие «сливок» на рынке, то есть установление с самого начала
продвижения новой услуги с высокой ценой, в расчете на пациентов, готовых
оплатить эту услугу. Данный вариант цены обычно применяют, когда речь идет о
внедрении услуги происходит на таком сегменте рынка, где спрос не зависит от
динамики цен. Такой подход оправдан, если есть уверенность в том, что в
ближайшее время не появится аналогичная услуга. Кроме того, это возможно, когда
разработка услуги имеет под собой мощную финансовую основу, новейшее
оборудование и дорогостоящие НИОКР. В этом случае для конкурентов издержки для
освоения аналогичной услуги оказываются слишком высокими. Сущность данной
политики – максимизировать прибыль.
Цена внедрения и проникновения на рынок медицинских услуг предполагает,
что медицинское учреждение устанавливает на новую услугу заниженную цену, чтобы
привлечь как можно большее внимание пациентов и завоевать большую долю рынка.
Установлению низкой цены способствуют следующие условия: пациентов привлекают
низкие цены, что ведет к расширению объема услуг, и напротив, подобные низкие
цены часто затруднительны для существующих и потенциальных конкурентов. Если
выбран такой путь, то нужно быть твердо уверенным в том, что конкуренты не
смогут быстро прореагировать на уменьшение цен и существенно снизить цены на
свои услуги.
Цена лидера на рынке медицинских услуг – данный вариант требует учитывать
политику цен лидера в отрасли. Цена на новую услугу может отклоняться от цены
медицинского учреждения – лидера, но только в определенных пределах, которые
обусловливаются новыми уникальными характеристиками предполагаемой вами услуги
по сравнению с существующими услугами лидера.
Чем меньше отличий вашей новой услуги от большинства предлагаемых услуг на
конкретном рынке, тем ближе уровень цен на новые услуги к отраслевым
«стандартам». Есть еще одно обстоятельство, предопределяющее необходимость
использования этого подхода. Если медицинское учреждение сравнительно
небольшое, то лучше устанавливать цены по аналогии с ценами лидеров.
«Психологическая» цена – цена, которая устанавливается ниже круглой
цифры. Многие маркетологи считают, что цена должна выражаться нечетным числом.
Данный подход очень популярен по нескольким причинам, в частности, потребителям
нравится получать сдачу, им кажется, что это снижение цены, что учреждение идет
на встречу своим пациентам.
Престижная цена – такого рода цены устанавливаются, как правило, на
«модные» медицинские услуги (пластические операции лица и т.п.). Чтобы
установить такие цены, нужно быть уверенным в высокой репутации медицинского
учреждения и в том, что в данный момент имеющиеся на рынке подобного рода
услуги не обладают теми особенными свойствами, которые вы предлагаете. Практика
показывает, что в таких случаях пациент готов платить более высокую цену и
приобретать услугу только по цене не ниже определенного уровня.
2.4.2 Цены на уже имеющиеся на рынке медицинские услуги.
В современных условиях цены на медицинские услуги, которые уже давно
предлагаются на рынке, не могут устанавливаться в отрыве т постоянного
совершенствования качества услуг. Естественно, все эти изменения должны
производиться с учетом требований маркетинга, в соответствии с запросами и
предпочтениями конкретных групп пациентов. Качественное совершенствование
оказываемых услуг в отрыве от нужд и желаний конкретных пациентов сегодня
вещь бессмысленная.
В решении этого вопроса значительное место отводиться маркетингу. Самое
главное для медицинского учреждения – правильная выработка метода
ценообразования. От того, какой подход выбран, зависят уровень прибыльности
учреждения, возможность конкурировать с другими, а также постоянно привлекать
к себе пациентов.
Перечислим основные виды цен, которые можно устанавливать на медицинские услуги.
Скользящая падающая цена на медицинские услуги.
Определяющим фактором при выборе такого подхода является соотношение спроса и
предложения. По мере насыщения рынка медицинскими услугами происходит
постепенное снижение цен. При определении перспективы в этом направлении
руководителю медицинского учреждения необходимо проанализировать темпы роста
оказываемых медицинских услуг, сопоставить с динамикой емкости рынка (прежде
всего – по темпам изменения доходов потенциальных пациентов) и затем
определить на сколько процентов предстоит снизить цены в предстоящий период,
чтобы обеспечить устойчивый объем реализации услуг. Данный вариант цены
рассчитан на массовый спрос, на большую группу пациентов. Условия рыночной
конкуренции здесь характеризуется высокой чувствительностью (эластичностью)
потребительского спроса к изменению цен. Поэтому некоторое понижение цен –
один из способов привлечения пациентов.
Но этот подход требует постоянного снижения издержек на одну услугу как за
счет приобретения новой аппаратуры, оборудования, так и за счет увеличения
объема оказываемых медицинских услуг. Этот вариант называют “экономией на
масштабе”.
Цена сегмента рынка. Безусловно, разные группы пациентов могут платить за
одну и ту же услугу разную цену. Пациенты с высоким уровнем денежного дохода
могут позволить себе заплатить за услугу высокую цену, поскольку на них сильно
действуют такие, например, факты, что в данном медицинском учреждении лечились
известные артисты, политики и прочие представители «элиты»; они предъявляют
повышенные требования к интерьеру помещения и т.п.
Люди же среднего достатка, естественно, будут вести себя по- другому .
Поэтому, учитывая эти факторы, можно менять цены на услуги в зависимости от
того, кому данные услуги предназначены. Следовательно, необходимо выбрать
четко определенный круг пациентов, с которыми будет работать медицинское
учреждение и которые готовы платить за получаемые услуги.
Гибкая цена. Устанавливается в зависимости от конъюктуры рынка
медицинских услуг на данный момент времени. Использование такого подхода
оправдано, если возможны сильные колебания спроса и предложения в относительно
короткие промежутки времени (например, следует противостоять новым конкурентам,
внедряющимся на рынок, применяя специальную заниженную цену, уникальное
медицинское оборудование). Гибкая цена рассматривается как один из составных
элементов системы маркетинга и продвижения услуги на рынок.
Преимущественная цена. Этот вид позволит сохранить позиции и
преимущества по отношению к уже имеющимся и новым конкурентам. В рамках этого
подхода главная цель руководства учреждения – затруднить внедрение на рынок
новых конкурентов, заставить их платить слишком высокую цену за право внедрения
и, таким образом, сохранить за собой значительную долю рынка в будущем.
Рассмотренные виды цен, бесспорно следует использовать для повышения
конкурентоспособности медицинского учреждения. Роль маркетинга в этом вопросе
заключается в выбор оптимального подхода к установлению цен на оказываемые
услуги, обеспечивающего перспективы их реализации, а также получение прибыли.
Важно одновременно с выбором одного из подходов к ценообразования предпринять
и другие меры по продвижению медицинских услуг на рынок для того, чтобы была
обеспечена обратная связь, позволяющая руководству учреждения вносить
изменения в ценовую стратегию.
2.5 Общая характеристика методик ценообразования.
В экономической теории в подходе к проблемам ценообразования к сегодняшнему
дню четко обозначились следующие основные направления: теория спроса и
предложения, теория полезности, теория трудовой стоимости, теория издержек
производства и др.
Учеными и практиками экономики, организации и управления здравоохранением в
вопросах ценообразования медицинских услуг используются в той или иной
степени три из пяти сложившихся направлений: теория спроса и предложения,
теория трудовой стоимости, теория издержек производства. Теория полезности и
ее современный вариант, теория предельной полезности медициной отбрасывается.
Изучая процессы ценообразования каждый сталкивается с тем, что цена товаров
находится в зависимости от спроса и предложения. Цена товара прямо
пропорциональна спросу на него и обратно пропорциональна его количеству.
На рисунке 1 показано две кривые: кривая спроса (а) и кривая предложения (б)

 а б
с
а б
с

 Нужды потребителя
Нужды потребителя