| Диплом: Проблемы финансирования фондов ОМС
Таким образом, Россия в 1990 г. занимала среди стран мира не лучшее место по
уровню расходов на здравоохранение. Поэтому повышение макроэкономической
пропорции до 4,5% ВВП оправдано.
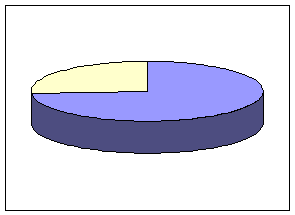 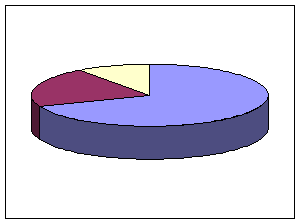 1992 г 1994 г
Рис. 8. Структура расходов на здравоохранение
1992 г 1994 г
Рис. 8. Структура расходов на здравоохранение
На основе сравнительного и ретроспективного анализа учеными сделан вывод о
закономерном характере роста затрат на здравоохранение. Согласно
экономическому закону возвышения потребностей по мере экономического роста
удовлетворение одних потребностей порождает другие, более сложные. К их числу
были отнесены и потребности в услугах здравоохранения. Отрасль нацеливается
на возможно более полное удовлетворение потребностей населения в лечебной и
профилактической медицинской помощи. При этом такое расходование ресурсов
носит объективный с социальных и экономических позиций характер. Оно
обеспечивает увеличение человеческого капитала, самоокупаемое и доходное.
Сохранение в СССР невысокого уровня финансирования здравоохранения было
признано многими учеными как противоречие общественным тенденциям. Этот факт
приобрел еще в 80-е годы ярко выраженную социальную, политическую и
экономическую окраску. Еще более он значим сейчас, когда по-разному
интерпретируется в оценках складывающейся в России социально-экономической и
политической ситуации, содержащихся в программах и заявлениях партий и
политических движений.
Анализ данных таблицы 7 показывает, что в период 1992-94 гг. произошло не
просто увеличение доли ВВП, направляемой на нужды здравоохранения, но и
существенное изменение источников формирования его финансовой базы. Прежде
всего, изменились роль и значение консолидированного бюджета в общих расходах
на здравоохранение. Еще в 1992 г. консолидированный бюджет составлял свыше
73% затрат, а в 1994- 68,8%. Но в % от ВВП консолидированный бюджет вырос с
2,6% до 3,13% в 1994 г. Следовательно, если говорить о пропорциях ВВП, то
роль и значение консолидированного бюджета выросли, что видно из данных табл.
2, которые характеризуют, прежде всего, тенденцию роста всех социальных
расходов консолидированного бюджета: в % к ВВП она выросла с 7,6 в 1992 г. до
9,3 в 1994 г., или на 1,7 процентных пункта. При этом доля здравоохранения во
всех социальных расходах консолидированного бюджета незначительно снизилась,
что не повлияло на увеличение доли здравоохранения в ВВП.
Основную роль в увеличении макроэкономических пропорций формирования
ресурсной базы здравоохранения сыграли внебюджетные средства фонда
обязательного медицинского страхования. Как видно из данных таблиц 9 и 10,
еще в 1992 г. внебюджетные фонды обязательного медицинского страхования
отсутствовали и возникли лишь в 1993 г. Этому событию предшествовала большая
работа по теоретическому обоснованию их необходимости, организационной
проработке конкретных экономических форм и механизма реализации [31].
Как уже отмечалось выше, попытки увеличить ресурсную базу здравоохранения
предпринимались в нашей стране еще в конце 80-х годов. Но в рамках
существовавшей в то время социально-экономической системы эти попытки не
увенчались успехом, так как развитие здравоохранения не было поставлено в
число приоритетных задач, а в жесткой конкуренции потребителей
государственного бюджета здравоохранение оказалось в числе отраслей,
финансировавшихся "остаточным" методом.
Таблица 10
Социальные расходы сводного бюджета (в % и ВВП)
| 1992 | 1994 | Изменения за 1993-94 гг. | Консолидированный бюджет: – все социальные расходы | 7,6 | 9,3 | +1,7 | | В т. ч. на здравоохранение | 2,6 | 3,13 | +0.53 | Доля здравоохранения В социальных расходах | 34,21 | 33,66 | -0,55 | Федеральный бюджет: – все социальные расходы | 2,3 | 1,7 | -0,6 | | В т. ч. на здравоохранение | 0,47 | 0,41 | -0,06 | Доля здравоохранения В социальных расходах | 20,4 | 24,1 | +3,7 | Территориальные бюджеты: - все социальные расходы | 5,3 | 7,6 | +2,3 | | - в т. ч. на здравоохранение | 2,13 | 2,72 | +0,59 | Доля здравоохранения в социальных расходах | 40,2 | 35,8 | -4,4 | Внебюджетные фонды: - все социальные расходы | 6,0 | 8,4 | +2,4 | | В т. ч. на здравоохранение | - | 0,97 | +0,97 | Доля здравоохранения в социальных расходах | 0 | 11,2 | 40,4 | Сводный бюджет: все социальные расходы | 13,6 | 17,7 | +4,1 | | В т. ч. на здравоохранение | 2,6 | 4,1 | +1,5 | Доля здравоохранения в социальных расходах | 19,1 | 23,2 | 36,6 | Доля здравоохранения во всех социальных расходах | 19,1 | 23,2 | 36,6 |
Нужно было искать иную форму мобилизации ресурсов. Для здравоохранения этот
вывод был усилен развитием рыночных отношений, внедрением в экономическую
жизнь таких категорий, как стоимость рабочей силы, рынок труда и капитала,
маркетинг, платежеспособный спрос и т. д. Опыт зарубежных стран, достигших
заметных успехов в охране здоровья населения, подсказывал целесообразность
восстановления существовавшей когда-то в России страховой системы. Были
предложены модели мобилизации финансовых ресурсов для здравоохранения путем
их включения в себестоимость продукции. По этому пути в свое время пошли
европейские страны, Канада и другие страны.
Первоначальный замысел состоял в том, чтобы добиться увеличения ресурсов
здравоохранения на основе постепенного развития многоканальности источников
финансирования. Привлекать для этого средства предприятий путем воссоздания
обязательного и расширения добровольного медицинского страхования работников.
Привлекать средства населения на основе некоторой либерализации хозрасчетной
деятельности бюджетных учреждений здравоохранения, создания медицинских
кооперативов, снятия необоснованных ограничений частной медицинской практики;
добровольных пожертвований.
Исходной посылкой служило положение о том, что на нужды здравоохранения
следует тратить не менее 5% ВВП. Лишь с достижением указанного значения
ресурсной базы здравоохранение начинает отвечать требованиям простого и
расширенного воспроизводства, складывающимся условиям функционирования
современных производительных сил и соответствовать потребностям людей в более
продолжительной и качественной жизни. Расходы на здравоохранение - это
элемент стоимости жизни и стоимости рабочей силы. Введение обязательного
медицинского страхования в России легализовало этот постулат.
С социальной и экономической точек зрения, введение обязательного
медицинского страхования (ОМС) имеет принципиальное значение.
Во-первых, признается участие затрат на охрану здоровья в формировании
стоимости рабочей силы, а сам способ мобилизации ресурсов на нужды
здравоохранения из сферы распределения и перераспределении переносится (хотя
и частично) в сферу производства.
Во-вторых, в перспективе развитие правовой базы ОМС позволит работодателю
стать одним из участников экономических отношений по поводу здоровья наемных
работников, ответственным за его состояние. Ясно, что это положение будет
иметь, по существу, стратегическое значение для дальнейших судеб
здравоохранения. Оно позволяет в дальнейшем повысить роль профилактики в
укреплении здоровья непосредственно на рабочих местах, используя для этого
экономические рычаги (освобождение предприятий, учреждений, обеспечивающих
решение оздоровительных задач и осуществляющих научные исследования в области
здравоохранения, от налогов, сборов, пошлин).
В рамках макроэкономического анализа отметим, что средства обязательного
медицинского страхования возникли в 1993 г. и составили 0,42 % ВВП. Вместе с
ростом консолидированного бюджета эти два основных источника в 1993 г.
увеличили финансовую базу здравоохранения. В 1994 г. средства ОМС сыграли
решающую роль в том, чтобы не только сохранить выросшую в 1993 г. до 3,7% ВВП
долю сводного бюджета, но и еще более ее повысить - до 4,1%. В 1994 г. роль
консолидированного бюджета в формировании ресурсов здравоохранения снизилась
с 3,35% до 3,13%, или на 0,22 процентных пункта, то есть произошло частичное
замещение бюджетных средств средствами обязательного медицинского
страхования. Если говорить о количественной мере замещения, то она может
характеризоваться как 6,6%. То есть в 1994 г. снижение расходов на
здравоохранение из консолидированного бюджета на 6,6% (или 0,22 процентных
пункта ВВП) было компенсировано ростом расходов из фондов ОМС на те же 0,22
процентных пункта ВВП, или 42% прироста всех средств ОМС. Уже в 1994 г. доля
ОМС составила 20,3% всех расходов на здравоохранение, или 22,6 % сводного
бюджета.
Внебюджетные фонды ОМС, возникнув в 1993 г., обеспечили в этот же год прирост
расходов на здравоохранение на 0,42% ВВП, а в 1994 г. еще на 0,5%. В итоге
двух лет прирост расходов за счет внебюджетных фондов составил 0,92% ВВП. В
целом расходы на здравоохранение сводного бюджета приросли на 1,5% ВВП, в том
числе за счет прироста консолидированного бюджета - на 35,3%, а за счет
внебюджетных фондов - на 64,7%.
Столь значительный рост государственных расходов на здравоохранение отчасти
компенсировал снижение расходов на эти цели предприятий и других юридических
и физических лиц.
Важное структурное изменение, произошедшее в последние годы, – повышение роли
государственных источников финансирования здравоохранения. Сводный бюджет в
1992 г. составлял 73,5% всех финансовых поступлений на здравоохранение, а в
1994 – 89,8%.
Представляют интерес и макроэкономические характеристики расходов на
здравоохранение. Сопоставление их величины с валовым внутренним продуктом
свидетельствует об ошибочности распространенного мнения о том, что масштабы
государственного участия в финансировании здравоохранения снижаются. В 1993-
94 гг. снизились лишь расходы федерального бюджета с 0,47% ВВП до 0,37%.
Однако это снижение было перекрыто как увеличением расходов территориальных
бюджетов, так и внебюджетного фонда обязательного медицинского страхования.
Роль других (или прочих) источников формирования ресурсной базы
здравоохранения понизилась. В настоящее время нет возможности обосновать
подробные расчеты этого канала поступления средств. Известно лишь, что за
1992-94 гг. все социальные расходы предприятий уменьшились более чем вдвое.
Таблица 11.
Объем платных услуг, оказанных населению
учреждениями здравоохранення
| 1985 | 1990 | 1992 | 1993 | 1994 | Всего млн. руб. в фактически действовавших ценах | 134.8 | 408.1 | 5408.3 | 72520.9 | 416193,2 | | На одного жителя. | 1 | 3 | 36 | 488 | 2086 | В % общему объему платных услуг населению | 0,5 | 0,9 | 1,6 | 1,8 | 1,9 |
Представляется вполне достоверным, что пропорционально уменьшились расходы
предприятий на нужды здравоохранения. Средства же населения на приобретение
платных услуг, оказываемых учреждениями здравоохранения, выросли
незначительно и составили в 1994 г. всего 1,5% расходов из всех источников
[31].
Экспертно принято равномерное снижение роли других (прочих) источников с
0,93% ВВП в 1992 г. до 0,69% ВВП в 1993 г. и до 0,46% в 1994 г. Эта цифра
может быть уточнена, однако масштабы уточнения, скорее всего, будут
незначительными. Лишь с глубокой проработкой проблемы "теневой экономики"
вообще и в здравоохранении в частности, можно будет внести некоторые более
заметные коррективы в данную проблему.
Данные таблицы 10 среди вышеописанных макроэкономических характеристик
свидетельствуют и об изменении соотношения между федеральным бюджетом и
бюджетом территорий (в рамках консолидированного бюджета).
В 1992 г. их доли составляли соответственно 18 и 82% консолидированного
бюджета. За 1993 г. расходы на здравоохранение территориальных бюджетов
выросли на 0,87% ВВП. Но в 1994 г. они сократились на 0,24% ВВП. В итоге за
два года получен прирост доли (в ВВП) расходов консолидированного бюджета.
Рассматриваемое структурное изменение также не является самоцелью.
Федеральные органы власти сознательно формируют новую позицию региональных
органов управления, их экономическую самостоятельность в организации охраны
здоровья людей. Ориентация в основном на собственные средства создает в
регионах мотивационный механизм выбора такой стратегии развития сети
учреждений, проведения мер профилактики и т. д., которые бы соответствовали
особенностям социально-гигиенической ситуации в регионе. И в дальнейшем
государство сохранит за собой заметную роль в его организации, но его функции
заметно трансформируются. Центральные органы сосредоточат усилия на
выполнении функции государственного заказчика по федеральным программам
здравоохранения, координатора федеральных программ касающихся охраны здоровья
населения. Эти функции особенно важны для обеспечения рационального
взаимодействия министерств и ведомств, организаций и учреждений в деле охраны
здоровья населения.
Развиваясь как медико-индустриальный комплекс, система охраны здоровья
требует проведения единой научно-технической политики в производстве и
эксплуатации обходимого оборудования, лекарств и изделий медицинского
назначения. В связи с этим особая роль будет надлежать Центру в обеспечении
развития медицин технологий, подготовке кадров. Таким образом, деятельность
государственных служб сосредоточится на стратегических направлениях развития
медико-индустриального комплекса.
Снижение роли федерального бюджета в консолидированном бюджете
здравоохранения компенсируется повышением роли местных органов власти в
финансировании медицинской помощи. Экономическая самостоятельность регионов,
ориентация в основном на собственные средства и экономические ресурсы создают
мотивационный механизм выбора оптимальных региональных программ в части
структуры медицинской помощи. Региональные органы власти призваны взвешивать
потребности селения и возможности, которыми располагает регион. Ясно, что в
силу ограниченности ресурсов абсолютно все потребности населения
удовлетворить невозможно. Возникает задача оптимизации распределения
ограниченных ресурсов, использования в управлении ресурсами здравоохранения
социальных оценок, выбора приоритетов. В этой связи встает задача разработки
научных основ селективной политики в здравоохранении, обоснования
приоритетов. Ожидаемый эффект от этого направления реформ состоит в
стимулировании структурной перестройки медицинской помощи - значительное
увеличение роли первичного, амбулаторно-поликлинического звена, что будет
соответствовать исправлению существующей гипертрофии медицинской помощи в
сторону стационарной.
В здравоохранении России в период 60-80 годов расходование ограниченных
государственных средств развивалось ориентированно преимущественно на
экономически малоэффективные дорогостоящие вмешательства уровне
специализированных клиник, в то время как весьма эффективные и относительно
дешевые вмешательства в районной системе здравоохранения, особенно в сельской
местности, не получали достаточного финансирования
Одна из задач политики здравоохранения на современном этапе состоит в том,
чтобы обеспечить приоритет районной (местной) системы оказания медицинской
помощи. Решение этой задачи исходит не только из прозаической реальности -
ограниченных финансовых возможностей общества по содержанию системы
медицинского обслуживания, определяемых утвержденным на основе консенсуса
социальным стандартом. Ясно, что наибольший эффект может быть получен в том
случае, если эти чрезвычайно ограниченные средства будут потрачены таким
образом, чтобы в первую очередь удовлетворить потребности населения в
амбулаторно-поликлинической помощи на относительно недорогие медицинские
вмешательства.
7. Оценка структуры медицинской помощи
Структурная перестройка медицинской помощи в определенной мере может дать
экономический эффект без ущерба для интересов пациентов только за счет замены
стационарной помощи амбулаторно-клинической там, где это возможно с точки
зрения медицинских технологий и условий расселения. О том, что резервы для
этого есть, говорит тот факт, что в России уровень госпитализаций выше, чем
во многих цивилизованных странах. В России он составлял 21-22% всего
населения, тогда как в странах с развитой рыночной экономикой – 12-13%
населения (табл. 12) [31].
Таблица 12.
Численность госпитализированных больных в РФ на 100 жителей
| 1950 | 1960 | 1970 | 1985 | 1990 | 1991 | 1992 | 1993 | 1994 | Городское население | 15,2 | 19,1 | 20,0 | 20,9 | 22,0 | 19,5 | 18,9 | 20,0 | 20,0 | Сельское Население | 7,1 | 16,2 | 21,7 | 26,8 | 25,1 | 25,0 | 23,4 | 25,0 | 25,0 | Все население | 10,6 | 17,8 | 21,2 | 25,2 | 22,8 | 21,8 | 21,0 | 21,6 | 21,6 |
Но и в 1992-94 гг. уровень госпитализационной активности достиг 21,6%, что
выше, чем в большинстве развитых стран. Так что ожидаемый эффект
реформирования здравоохранения - усиление роли местных органов в формировании
рациональной структуры медицинской помощи – в 1994 году не был достигнут.
Одним из важных вопросов экономики здравоохранения является определение
структуры расходов на здравоохранение с определением той доли расходов,
которые приходятся на первичное звено (амбулаторно-поликлинические
учреждения) и стационар. Этот вопрос актуален для нашей страны с определением
стратегии расходования ограниченных средств. Мировая практика показала, что
до начала промышленной революции в здравоохранении на стационары тратилась
подавляющая часть средств - примерно 80%.
В результате промышленной революции в здравоохранении удалось переместить
часть средств на первичное звено. Но и сейчас на стационарную помощь тратится
60% всех ресурсов без какого-либо ущемления интересов пациентов. Это
направление экономической реформой в здравоохранении нашей страны частично
реализуется в ускорении развертывания новых типов организации медицинской
помощи.
Так, число дневных стационаров при лечебно-профилактических учреждениях общей
сети увеличилось с 804 в 1990 г. до 1210 в 1994 г., а число коек в них с 11,7
до 21,4 тысяч. Число стационаров (отделений, палат) дневного пребывания в
больницах возросло с 281 до 370 в 1994 г., а число коек в них - с 8028 до
9947. Число учреждений, имеющих стационары на дому, возросло с 404 до 552
(10,75). На этом фоне взвешенно следует оценивать факт снижения
обеспеченности населения больничными койками. Ожидается, что по мере
развертывания экономической реформы в здравоохранении потребность в
больничных койках, а, следовательно, капитальных вложений на расширение их
числа будет снижаться. Это будет происходить в силу того, что население будет
шире пользоваться альтернативной медицинской помощью, и на этой основе
удастся сократить уровень госпитализации населения до нормальной величины,
диктуемой объективными потребностями населения. Как показывает международный
опыт, эта цифра может составлять 14-15%.
Таблица 13.
Среднее число посещений врачей одним жителем
| 1990 | 1991 | 1992 | 1993 | 1994 | | Городское население | 10,7 | 10,4 | 10,2 | 10,3 | 10,1 | | Сельское население | 6,1 | 6,1 | 6,0 | 6,1 | 6,0 | | Все население | 9,5 | 9.3 | 9,2 | 9,0 | 8,9 |
Однако одним из парадоксов реформирования системы здравоохранения явилось не
только сохранение высокого уровня госпитализационной активности населения, но
и некоторое снижение числа посещений врачей в расчете на одного жителя (табл.
13) [31].
В этих условиях пока трудно судить об эффективных структурных сдвигах в
здравоохранении, обусловленных процессом его реформирования. Однако встает
проблема методического характера – как оценивать структурные сдвиги, в
частности, соотношение стационарной и амбулаторно-поликлинической помощи. Для
этого предлагается специально разработанный метод "КВАНТ", суть которого
состоит в том, что различные виды помощи получают количественную оценку в
условных единицах, величина которых эквивалентна их стоимостным значениям. В
соответствии с этим принята следующая классификация отдельных видов услуг в
здравоохранении (условных единицах) [31]:
Таблица 14.
Классификация услуг в здравоохранении
Один койко-день в стационаре | 1000 | Один койко-день в дневном стационаре | 600 | | Одно врачебное посещение в амбулаторно-поликлиническом учреждении | 400 | Одно фельдшерское посещение | 200 |
Таблица 15.
Совокупный объем медицинской помощи
населению России в 1992 – 1994 гг.
| 1990 | 1992 | 1994 | Тип ЛПУ | Усл.ед. | % к итогу | Усл.ед. | % к итогу | Усл.ед. | % к итогу | В больничных Учреждениях | 559,8 | 47,8 | 529,5 | 47,6 | 577,3 | 50,1 | | В дневных стационарах | 3,2 | 0,3 | 4,7 | 0,4 | 5,7 | 0,5 | В амбулаторно- поликлинических учреждениях | 562,1 | 47,9 | 533,9 | 48,0 | 526,8 | 45,8 | В фельдшерско- акушерских пунктах | 47,2 | 4,0 | 44,4 | 4,0 | 41,6 | 3,6 | ИТОГО | 1172,3 | 100 | 1112,5 | 100 | 1151,4 | 100 |
Страницы: 1, 2, 3, 4, 5, 6
|
ИНТЕРЕСНОЕ
|


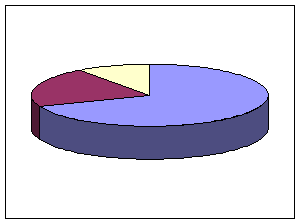 1992 г 1994 г
Рис. 8. Структура расходов на здравоохранение
На основе сравнительного и ретроспективного анализа учеными сделан вывод о
закономерном характере роста затрат на здравоохранение. Согласно
экономическому закону возвышения потребностей по мере экономического роста
удовлетворение одних потребностей порождает другие, более сложные. К их числу
были отнесены и потребности в услугах здравоохранения. Отрасль нацеливается
на возможно более полное удовлетворение потребностей населения в лечебной и
профилактической медицинской помощи. При этом такое расходование ресурсов
носит объективный с социальных и экономических позиций характер. Оно
обеспечивает увеличение человеческого капитала, самоокупаемое и доходное.
Сохранение в СССР невысокого уровня финансирования здравоохранения было
признано многими учеными как противоречие общественным тенденциям. Этот факт
приобрел еще в 80-е годы ярко выраженную социальную, политическую и
экономическую окраску. Еще более он значим сейчас, когда по-разному
интерпретируется в оценках складывающейся в России социально-экономической и
политической ситуации, содержащихся в программах и заявлениях партий и
политических движений.
Анализ данных таблицы 7 показывает, что в период 1992-94 гг. произошло не
просто увеличение доли ВВП, направляемой на нужды здравоохранения, но и
существенное изменение источников формирования его финансовой базы. Прежде
всего, изменились роль и значение консолидированного бюджета в общих расходах
на здравоохранение. Еще в 1992 г. консолидированный бюджет составлял свыше
73% затрат, а в 1994- 68,8%. Но в % от ВВП консолидированный бюджет вырос с
2,6% до 3,13% в 1994 г. Следовательно, если говорить о пропорциях ВВП, то
роль и значение консолидированного бюджета выросли, что видно из данных табл.
2, которые характеризуют, прежде всего, тенденцию роста всех социальных
расходов консолидированного бюджета: в % к ВВП она выросла с 7,6 в 1992 г. до
9,3 в 1994 г., или на 1,7 процентных пункта. При этом доля здравоохранения во
всех социальных расходах консолидированного бюджета незначительно снизилась,
что не повлияло на увеличение доли здравоохранения в ВВП.
Основную роль в увеличении макроэкономических пропорций формирования
ресурсной базы здравоохранения сыграли внебюджетные средства фонда
обязательного медицинского страхования. Как видно из данных таблиц 9 и 10,
еще в 1992 г. внебюджетные фонды обязательного медицинского страхования
отсутствовали и возникли лишь в 1993 г. Этому событию предшествовала большая
работа по теоретическому обоснованию их необходимости, организационной
проработке конкретных экономических форм и механизма реализации [31].
Как уже отмечалось выше, попытки увеличить ресурсную базу здравоохранения
предпринимались в нашей стране еще в конце 80-х годов. Но в рамках
существовавшей в то время социально-экономической системы эти попытки не
увенчались успехом, так как развитие здравоохранения не было поставлено в
число приоритетных задач, а в жесткой конкуренции потребителей
государственного бюджета здравоохранение оказалось в числе отраслей,
финансировавшихся "остаточным" методом.
Таблица 10
Социальные расходы сводного бюджета (в % и ВВП)
1992 г 1994 г
Рис. 8. Структура расходов на здравоохранение
На основе сравнительного и ретроспективного анализа учеными сделан вывод о
закономерном характере роста затрат на здравоохранение. Согласно
экономическому закону возвышения потребностей по мере экономического роста
удовлетворение одних потребностей порождает другие, более сложные. К их числу
были отнесены и потребности в услугах здравоохранения. Отрасль нацеливается
на возможно более полное удовлетворение потребностей населения в лечебной и
профилактической медицинской помощи. При этом такое расходование ресурсов
носит объективный с социальных и экономических позиций характер. Оно
обеспечивает увеличение человеческого капитала, самоокупаемое и доходное.
Сохранение в СССР невысокого уровня финансирования здравоохранения было
признано многими учеными как противоречие общественным тенденциям. Этот факт
приобрел еще в 80-е годы ярко выраженную социальную, политическую и
экономическую окраску. Еще более он значим сейчас, когда по-разному
интерпретируется в оценках складывающейся в России социально-экономической и
политической ситуации, содержащихся в программах и заявлениях партий и
политических движений.
Анализ данных таблицы 7 показывает, что в период 1992-94 гг. произошло не
просто увеличение доли ВВП, направляемой на нужды здравоохранения, но и
существенное изменение источников формирования его финансовой базы. Прежде
всего, изменились роль и значение консолидированного бюджета в общих расходах
на здравоохранение. Еще в 1992 г. консолидированный бюджет составлял свыше
73% затрат, а в 1994- 68,8%. Но в % от ВВП консолидированный бюджет вырос с
2,6% до 3,13% в 1994 г. Следовательно, если говорить о пропорциях ВВП, то
роль и значение консолидированного бюджета выросли, что видно из данных табл.
2, которые характеризуют, прежде всего, тенденцию роста всех социальных
расходов консолидированного бюджета: в % к ВВП она выросла с 7,6 в 1992 г. до
9,3 в 1994 г., или на 1,7 процентных пункта. При этом доля здравоохранения во
всех социальных расходах консолидированного бюджета незначительно снизилась,
что не повлияло на увеличение доли здравоохранения в ВВП.
Основную роль в увеличении макроэкономических пропорций формирования
ресурсной базы здравоохранения сыграли внебюджетные средства фонда
обязательного медицинского страхования. Как видно из данных таблиц 9 и 10,
еще в 1992 г. внебюджетные фонды обязательного медицинского страхования
отсутствовали и возникли лишь в 1993 г. Этому событию предшествовала большая
работа по теоретическому обоснованию их необходимости, организационной
проработке конкретных экономических форм и механизма реализации [31].
Как уже отмечалось выше, попытки увеличить ресурсную базу здравоохранения
предпринимались в нашей стране еще в конце 80-х годов. Но в рамках
существовавшей в то время социально-экономической системы эти попытки не
увенчались успехом, так как развитие здравоохранения не было поставлено в
число приоритетных задач, а в жесткой конкуренции потребителей
государственного бюджета здравоохранение оказалось в числе отраслей,
финансировавшихся "остаточным" методом.
Таблица 10
Социальные расходы сводного бюджета (в % и ВВП)